Lékaři v ambulancích dostávají od pojišťoven nižší úhrady, než by jim podle seznamu zdravotních výkonů přináleželo. Podle analýzy, kterou provedla Česká lékařská komora spolu s ÚZIS, tak za pět let přišli o více než 4,3 miliardy. Za rozdílem mezi hodnotou uznané péče a tím, co pojišťovny reálně zaplatily, stojí paradoxně další právní předpis – totiž úhradová vyhláška, která úhradovým vzorcem stanovuje absolutní strop. Ten ovlivňuje dva roky stará průměrná úhrada za pojištěnce, čímž se systém konzervuje a někteří poskytovatelé se začínají dostávat na hranici udržitelnosti. ČLK proto bude v nyní probíhajícím dohodovacím řízení požadovat navýšení úhrad o šest procent. Ministerstvo zdravotnictví se však proti předkládané interpretaci čísel ohrazuje a zároveň apeluje, aby se komora snažila o hledání konsenzu místo bojkotu řešení, která jsou na stole v rámci dohodovacího řízení.
„Ekonomické prostředí ve zdravotnictví je pokřivené a velmi neférové. V zásadě platí premisa, že čím víc pracuješ a čím těžší pacienty máš, tím dostáváš hůř zaplaceno,“ komentuje výsledky analýzy prezident ČLK Milan Kubek. „Byť máme vyjádřenou hodnotu práce, kterou lékaři vykazují pojišťovnám, a v systému vidí nějakou sumu, která se jim načítá, dostanou následně mnohem méně. Ve své právní praxi se setkávám s tím, že to může být u některých poskytovatelů i o dvacet procent méně,“ říká Dagmar Záleská z právní kanceláře ČLK.
Aby měla Česká lékařská komora v ruce jasná data, požádala pojišťovny o údaje ohledně péče uhrazené soukromým ambulancím, vedle toho ale také chtěla informace týkající se množství poskytnuté péče, a to už očištěné od toho, co pojišťovny z nejrůznějších důvodů neuznaly. Získaná data poté validoval a analyzoval ÚZIS.
„Musím pod čarou říci, že se nám data nezískávala snadno. Některé pojišťovny sdružené ve Svazu zdravotních pojišťoven se snažily pod nejrůznějšími záminkami naší žádosti nevyhovět a různě zamlžovat,“ říká Kubek.
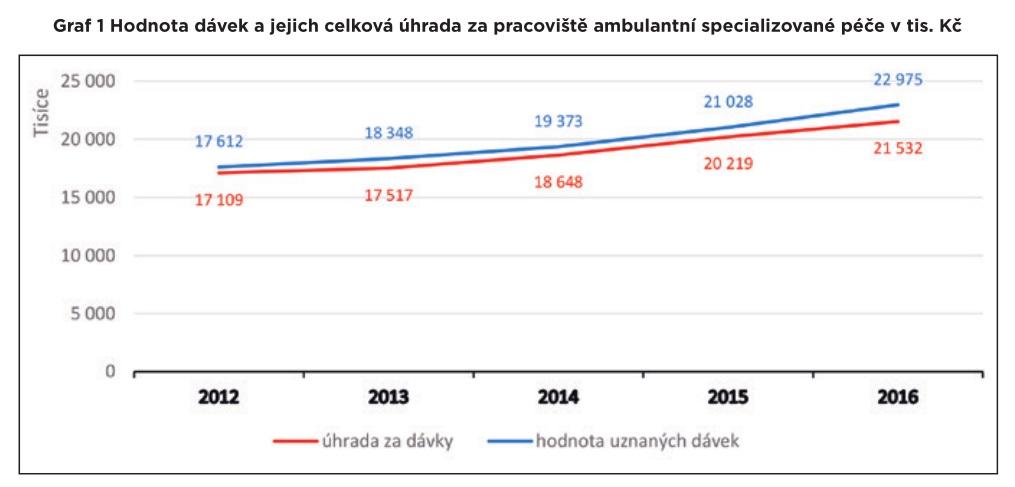
Analýza přitom ukazuje, že rok od roku (s výjimkou krizového roku 2013) je rozdíl mezi uznanou a uhrazenou péčí větší. Zatímco v roce 2012 šlo o půl miliardy (2,9 procenta), předloni to bylo již více než 1,4 miliardy korun (6,3 procenta). Rok 2017 ještě není uzavřený, podle Kubka se ale nezaplacená částka čítající za roky 2012 až 2016 dohromady 4,3 miliardy navýšila o další 1,5 až dvě miliardy korun.
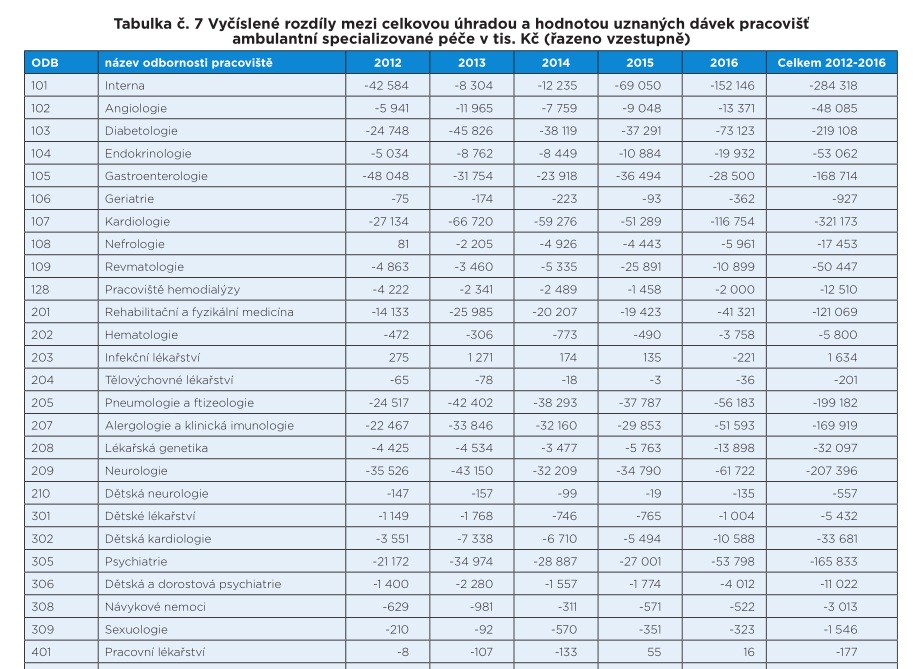
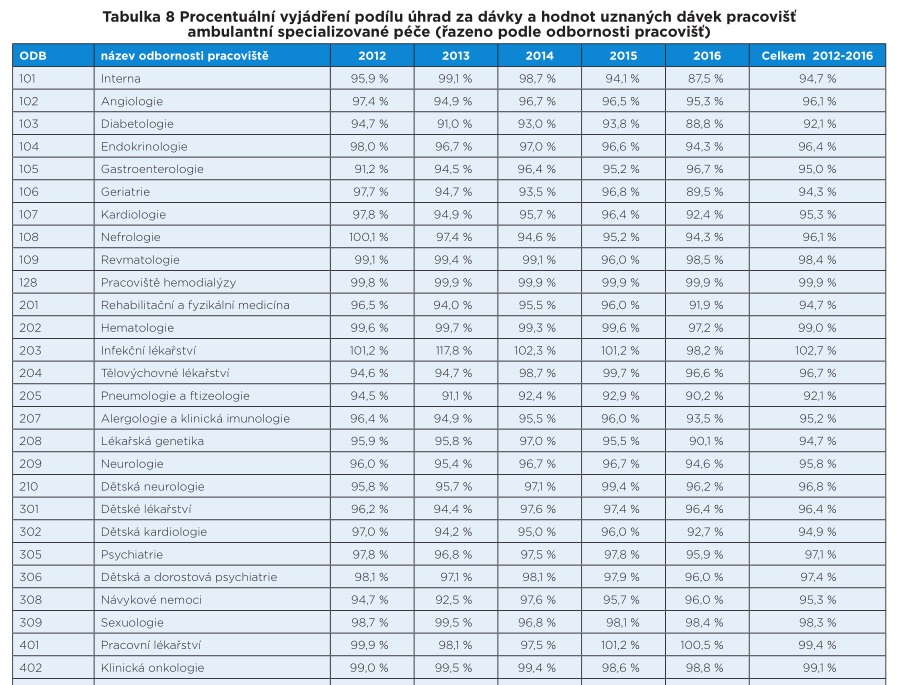
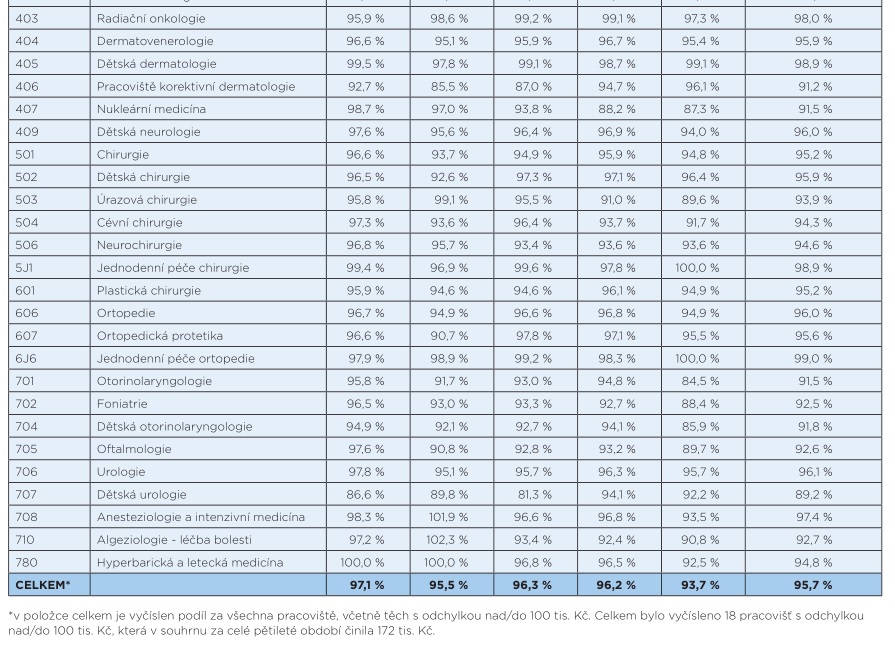
„Největší rozdíl za celé pětileté období v absolutních hodnotách za všechny zdravotní pojišťovny je u pracovišť odbornosti 705 – oftalmologie s úhradou nižší o 797 215 tisíc Kč, pracovišť s odborností 701 – otorinolaryngologie s úhradou nižší o 389 647 tisíc Kč a pracovišť s odborností 107 – kardiologie s úhradou nižší o 321 173 tisíc Kč. Z pohledu podílu mezi úhradami a hodnotami dodávek v procentech je nejvyšší deficit u pracovišť s odborností 707 – dětská urologie, kde je celková úhrada v souhrnu za sledované pětileté období nižší o 10,8 procenta, pracovišť s odborností 406 – korektivní dermatologie s nižší úhradou o 8,8 procenta a pracovišť s odborností 701 – otorinolaryngologie s nižší úhradou o 8,5 procenta oproti celkové hodnotě uznaných dávek,“ píší v analýze v časopise Tempus Medicorum Markéta Bartůňková z ÚZIS a Dagmar Záleská z právní kanceláře ČLK.
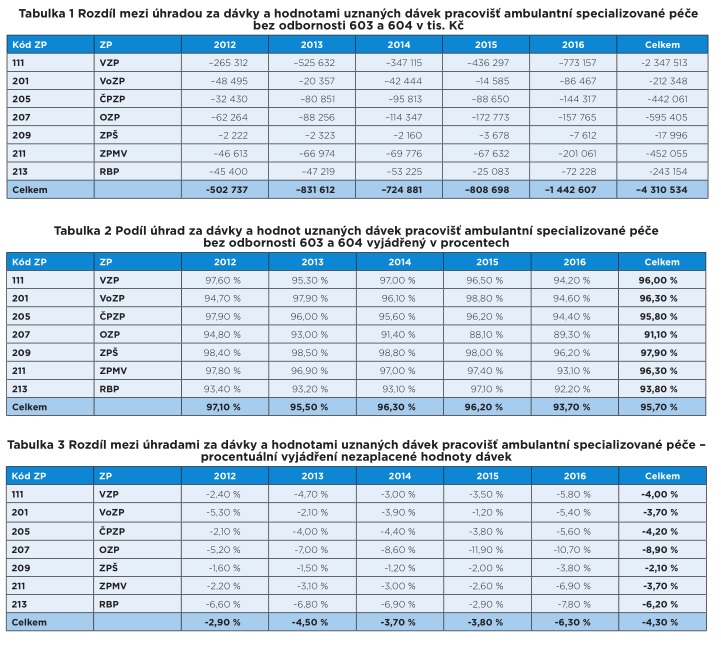
Velký rozdíl je navíc mezi jednotlivými pojišťovnami. Zatímco Zdravotní pojišťovna Škoda uhradila v období 2012 až 2016 97,9 procenta uznané péče, u OZP to bylo jen 91,1 procenta. „Oborová zdravotní pojišťovna v roce 2016 vůbec nezaplatila bezmála 11 procent péče. To v praxi znamená, že každý její desátý klient je ošetřován zadarmo,“ zdůrazňuje Kubek.
Jiná situace je ovšem u ambulantních gynekologů. Těm totiž během pěti let pojišťovny vyplatily o čtvrt miliardy (1,7 procenta) víc než odpovídá objemu péče, kterou provedli a vykázali. Nejštědřejší byla ke gynekologům ČPZP, která od roku 2012 do 2016 uhradila o 10,9 procenta více, než co jí bylo vykázáno. „Je však třeba upozornit, že vysoké přeplatky se týkaly let 2012 a 2013, zatím co v posledních třech letech pojišťovny i gynekologům část péče nezaplatily,“ doplňuje v tiskovém prohlášení ČLK.
Seznam výkonů versus úhradová vyhláška
Jak vůbec k rozdílu mezi uznanou a uhrazenou péčí došlo? V seznamu výkonů jsou jednotlivé výkony obodované, přičemž v tuto chvíli je maximální hodnota bodu limitována na 1,03 koruny. „Řada poskytovatelů, kteří vstupují do systému, k tomu přistupuje tak, že všechny body, které vykážou během roku, vynásobí 1,03. Po roce ale zjistí, že to takto nefunguje – jsou dokonce případy, kdy stobodový výkon dostanou zaplacený 78 nebo 64 korunami,“ popisuje Záleská.
Důvodem je úhradový vzorec daný úhradovou vyhláškou, který stanovuje absolutní strop úhrady. Kamenem úrazu je v něm tzv. PURO čili průměrná úhrada na rodné číslo, která je udávána dva roky starým údajem. Pokud tak měl například lékař ORL průměrnou úhradu za pojištěnce 1000 korun, nedostane letos víc než 1018 (navýšení dané koeficientem). Jestliže tedy lékař nezkoumá, jací pacienti k němu přijdou (což by dle smlouvy neměl), nebo si nasmlouvá nový přístrojový výkon, může být při pohledu na vyúčtování nemile překvapen. Vzorec vyhlášky totiž zohledňuje jen velmi nákladné pojištěnce, kteří si vyžadují pěti a vícenásobné náklady, například bodové narovnání výkonů některých odborností v seznamu výkonů platné od roku 2016 už v něm ale zahrnuto není.
Příkladem budiž lékař ORL, který měl v referenčním období průměrnou úhradu na pojištěnce 809 korun. V hodnoceném období ovšem vykázal dávky za 1,76 milionu u 1485 pacientů (z nichž pouze 17 bylo mimořádně nákladných), tedy průměrně cca 1187 korun na pacienta. Výsledkem je uhrazení pouze 75 procent hodnoty péče, kdy hodnota bodu vychází na 0,78 koruny.
„Nebylo to proto, že by se choval ekonomicky nerozvážně, ale proto, že nekalkuloval a nepřizpůsoboval péči vzorci. Léčil zkrátka, jak musel. Měl nákladnější pojištěnce s opakovanými kontrolami plus si nasmlouval nový výkonový přístroj, který ovšem pojišťovna nasmlouvala s dovětkem, že se nepromítne do úhrad. To je sice naprosto nepřípustné, ale lékař chce pracovat lege artis a poskytovat péči podle odborných doporučení. Ty preferují endoskopické vyšetření, aby bylo do dutin dobře vidět. Kdo tedy má endoskopický přístroj, netroufne si nejen u dětí, ale i u dospělých použít pouze zrcátko – když znalci, kteří nikdy nepracovali s ekonomickými limity, uvidí, že něco poskytovatel neudělal, bude to okamžitě proti němu použito,“ vysvětluje Záleská.
„Není možné, aby byli lékaři zneužíváni k tomu, aby z ekonomické nutnosti regulovali přístup svých pacientů k péči. Dostávají se tak do neřešitelného etického dilematu,“ komentuje to Kubek.
Jako další, ještě extrémnější případ uvádí Záleská kardiologa, který převzal po kolegovi nevybavenou ambulanci. Tu se souhlasem pojišťovny vybavil, ovšem v úhradách mu to zohledněno nebylo. Z 2,35 milionu tak dostal zaplaceno 1,45, tedy o 900 tisíc méně, čímž se dostal na hodnotu bodu 0,64 koruny.
„Následuje to, že musí dávat námitku, žádat pojišťovny o navýšení a jednat s nimi. Neexistují jednotná pravidla a systém je v tomto velmi netransparentní. Je to hodně postaveno na libovůli pojišťoven,“ říká Záleská. „Každá pojišťovna se u lékaře chová jinak, takže lékař dostane pokaždé jinou regulaci a jinou úhradu,“ dodává mluvčí ČLK Michal Sojka.
Aby toho nebylo málo, má pochopitelně každý lékař u každé pojišťovny jiné PURO. A protože má každý lékař PURO jinak vysoké, vzniká v systému nerovnost. Rozdíl mezi uznanou a zaplacenou péčí se navíc prohlubuje tím, že už v referenčním období často byl poskytovatel nějak regulován. Tato regulace se tedy konzervuje a prohlubuje.
„Řada poskytovatelů se už dostává na náklady. Nekrachují proto, že lékaři, kteří pracují jako OSVČ, si berou jen to, co jim podnikání dovolí. V případě s.r.o. jsou mzdy přizpůsobovány zisku. Tím, jak jsou úhrady každé pojišťovny nastaveny jinak, někdy jedna pojišťovna dorovnává jinou. Setkali jsme se ale s řadou poskytovatelů, kteří si spočítají náklady a zjistí, že úhrada je pod nimi. Podle nálezu Ústavního soudu přitom máme jasně judikováno, že úhrada zdravotních pojišťoven nesmí klesnout pod náklady. Ocitáme se tedy v systému, který je z tohoto pohledu protiústavní,“ dodává Záleská s odkazem na zrušení úhradové vyhlášky pro rok 2013 Ústavním soudem.
Chce MZ dohodu? Musí si ji zaplatit
Ačkoliv je tedy cena práce lékaře stanovena seznamem zdravotních výkonů od začátku roku 2016 na 512 korun za hodinu (jde o superhrubou mzdu), ve skutečnosti mnohdy doktoři tuto částku uhrazenu nedostanou. Česká lékařská komora proto požaduje, aby zdravotní pojišťovny seznam zdravotních výkonů respektovaly a jednotlivým poskytovatelům byla také hrazena stejná částka bez ohledu na to, kdo je zřizovatelem či vlastníkem daného zařízení. Navíc by pak podle šéfa ČLK mělo docházet k pravidelné valorizaci částky v seznamu výkonů.
ČLK proto chce v právě probíhajícím dohodovacím řízení prosadit minimální nárůst úhrad oproti roku 2018 o šest procent. Bude se o to snažit ve všech segmentech, kde má zastoupení – tedy v segmentu ambulantních specialistů, praktických lékařů, ambulantních gynekologů a komplementu (žádný z nich ale nezastupuje dominantně).
„Naši zástupci, kteří v jednotlivých segmentech jednají, jsou vázání tím, že nesmí souhlasit s žádnou dohodou, která by určovala menší nárůst pro rok 2019 oproti 2018 než šest procent. Pro ČLK je zásadně nepřijatelné, aby se tu dělo to, co v posledních třech letech, tedy aby se veškeré nárůsty úhrad směřovaly pouze do nemocnic. Chce-li tedy pan ministr dohodu, musí si ji zaplatit,“ vzkazuje Kubek.
Ministerstvo pochopitelně takový přístup příliš nepotěšil a ani nesouhlasí ani s interpretací čísel, která ČLK představila. „Jedná se o zcela fiktivní sumy. Je důležité říct, že určité limity v úhradách jsou dány vyhláškou a jsou naprosto legitimní. Systém veřejného zdravotního pojištění nemá kapacity na to, aby zvládl hradit všechno. Přesto to však neznamená, že by lékař, pokud překročí nasmlouvaný objem péče, nedostal absolutně nic. Při poskytnutí vyššího než nasmlouvaného objemu péče je tento vyšší objem pojišťovnou proplacen, ovšem s nižší jednotkovou úhradou. V případě předepsání vyššího objemu léčivých přípravků mohou pojišťovny regulace zmírnit nebo vůbec neuplatnit. Tvrzení prezidenta Kubka, že lékaři pracovali zadarmo, je tak vysoce zkreslené. Stejně tak jeho výroky o „systematickém okrádání“,“ reaguje na tiskovou konferenci ČLK v prohlášení ministerstvo.
„Česká lékařská komora si je určitě dobře vědoma toho, že otázka výše úhrad je primárně otázkou individuální dohody mezi poskytovateli a zdravotními pojišťovnami. V tuto chvíli probíhá tzv. dohodovací řízení, v rámci kterého si mohou ambulantní specialisté vyjednat vyšší úhrady. Zdůrazňujeme, že ministerstvo zdravotnictví má maximální zájem na spravedlivých úhradách napříč segmenty a odmítá upřednostňování jakýkoliv poskytovatelů před druhými. Ministr Vojtěch od začátku deklaroval, že již nebude možné si na ministerstvu separátně vyjednat lepší podmínky. Ministerstvo do úhrad vstoupí pouze v případě, že k dohodě nedojde. Poté by je stanovilo úhradovou vyhláškou, jak mu ukládá zákon. Ministerstvo zdravotnictví oceňuje velmi konstruktivní přístup jak pojišťoven, tak ostatních segmentů v probíhajícím dohodovacím řízení o úhradách na rok 2019. Velmi by však uvítalo, kdyby se i prezident Milan Kubek snažil spíše o konsensus, namísto bojkotování snah o dohodu ze strany zástupců Sdružení ambulantních specialistů,“ dodává ministerstvo.
Michaela Koubová



