Chronické nemoci představují pro zdravotnické systémy velkou výzvu, už dnes spotřebují většinu vynaložených peněz. Dobře zkoordinovaná péče o chroniky, do níž se aktivně zapojují samotní pacienti, snižuje vysoké náklady a oddaluje či brání komplikacím choroby. O tom se dlouho ví a mluví, ale zatím v českém prostředí téměř neprojevuje v praxi. Přesto i u nás existuje projekt, který již čtvrtým rokem naplňuje myšlenku shrnutou do anglického spojení Disease management programs (DMP). Oborová zdravotní pojišťovna (OZP) totiž pomocí bonusů motivuje praktické lékaře k tomu, aby sledovali a vyhodnocovali své zdravotní služby, které poskytují chronickým pacientům. To by mělo zpětně přinést efektivnější léčbu i lepší dlouhodobé zvládání nemoci ze strany poučeného pacienta. Zdravotnický deník si k Projektu Léčebné plány – Péče o chronické pacienty vyžádal od OZP bližší informace.
Proč vlastně je nutné se speciálně zaměřit právě na chronické nemoci? „Lékaři a léky draze a jen částečně napravují komplikace, ke kterým by vůbec nemuselo dojít nebo by se mohly objevit až o léta až desetiletí později,“ řekl Zdravotnickému deníku již přede dvěma lety Pavel Hroboň, řídící partner Advance Healthcare Management Institute a přední český expert na organizaci zdravotnictví. „Cukrovka a krevní tlak jsou typickým příkladem – takzvaní tiší zabijáci. Léta se zdá, že se nic neděje a potom se objeví úder v podobě infarktu, mozkové mrtvice, zhoršení zraku nebo selhání ledvin. Včasné nasazení léků samozřejmě může pomoci, je ale třeba motivovat pacienty k jejich pravidelnému užívání. Často na začátku jejich nemoci vůbec nechápou, proč by měli brát léky, když se cítí dobře a nemají žádné pozorovatelné obtíže. A to už vůbec nemluvím o tom, že úprava stravy, snížení váhy nebo více pohybu mají v kontrole diabetu nebo hypertenze stejně dobré výsledky jako léky a to bez jejich vedlejších účinků, které jsou často velmi nepříjemné,“ uvedl dále Hroboň. A vysvětlil, že chytré zdravotní pojišťovny si rozdělují své klienty do tří skupin: „Ty, kteří jsou zdraví a zatím bez významného rizika, se snaží podporovat ve zdravém životním stylu. Ty, kteří jsou ohroženi významnými rizikovými faktory nebo již existující, ale zatím nerozvinutou chronickou nemocí, sledovat a skupinově nebo individuálně vzdělávat a motivovat ke změně. A ty nejsložitější, kteří už mají rozvinuté komplikace nebo dokonce několik chronických nemocí najednou, individuálně provázet zdravotním systémem.“
Za sledování parametrů odměna
Klíčem k úspěchu v managementu chronických nemocí je sledování, vyhodnocování a koordinace péče. OZP se inspirovala v Holandsku, kde roli koordinátora plní zdravotní pojišťovna, která spolupracuje s praktickými lékaři a na ně navázanými specialisty. Od roku 2015 spustila Projekt „Léčebné plány – Péče o chronické pacienty“, přičemž první rok byl pilotní. Letos projekt tedy běží čtvrtým rokem. Pojišťovna si od něj slibuje vyšší kvalitu péče, zlepšení komunikace s poskytovateli zdravotních služeb, zlepšení vztahů s pojištěnci zdravotní pojišťovny a ve střednědobém horizontu i finanční úspory. „To vše ve svém komplexu znamená efektivnější řízení poskytovaných zdravotních služeb chronickým pojištěncům zdravotní pojišťovny,“ píše se v podkladech, které OZP poskytnula Zdravotnickému deníku. Cílem Projektu OZP je u vybraného počtu praktických lékařů sledovat a vyhodnocovat jimi poskytované zdravotní služby registrovaným chronickým pacientům. Za tyto služby pojišťovna praktiky diferencovaně bonifikuje dle předem stanovených parametrů a pravidel.
V projektu jsou sledovány klinické a laboratorní parametry u chronických onemocnění: hypertenze, dyslipidémie, astma bronchiale a chronická obstrukční plicní nemoc a nově, od 1. dubna letošního roku, i poruchy štítné žlázy – hypotyreóza. Ve všech případech se jedná o chroniky, kteří užívají léky (jsou tzv. na farmakoterapii) a pro daný je sleduje praktický lékař (jsou v jeho dispenzární péči), stupeň závažnosti jejich choroby je tudíž hodnocen jako střední.
V prvním a druhém roce projektu probíhala komunikace mezi pojištěncem a praktickým lékařem prostřednictvím excelových tabulek, ve třetím a čtvrtém roce je vystřídaly webové aplikace OZP. „V průběhu 1. pololetí 2018 jsme začali připravovat možnost zavedení Léčebných plánů chronických nemocí do informačního systému PL, což ve svém důsledku povede k integraci léčebných plánů do workflow praktického lékaře a chronicky nemocných pacientů. Je požadována maximálně možná integrace do pracovních procesů lékaře s využitím existujících dat a existujících postupů (anamnestická data, elektronická laboratorní žádanka, automatické načítání výsledků z laboratoří, apod.). Současně je požadováno využití Vitakarty online (platforma pro komunikaci OZP s pojištěnci, poskytovateli zdravotních služeb a plátci pojistného) pro přenos informací o pacientovi do OZP. V první fázi počítáme s možností využití tohoto propojení k získávání souhlasu pacientů se zpracováním jejich dat, což nám v současné době činí velké problémy pro jejich širší zapojení do Projektu,“ uvádí se dále v podkladech OZP pro náš deník.
Nárok na bonifikaci
Bonifikace je vyplácena 1 x ročně po ukončení daného období a vyhodnocení dat.
Složky bonifikace:
- bonus za autorizaci, edukaci a sledování chronického pacienta a jeho chronického stavu praktickým lékařem,
- bonusy za splnění kritérií poskytovaných zdravotních služeb o daného chronika v daném chronickém stavu a jeho kompenzace.
Celkový roční bonus za kompenzovaného pacienta s jednou diagnózou činí 420,- Kč. Maximální roční bonus za jednoho kompenzovaného pacienta se čtyřmi diagnózami by mohl činit 1.140,- Kč. Zatím nenastal případ, že by byl pacient léčen pro tři či čtyři diagnosy a ve všech byl kompenzován.
Od třetího roku projektu pojišťovna umožňuje chronicky nemocným pojištěncům připisovat kredity na účet tzv. Vitakonta, což je bonusový systém pro pojištěnce OZP. „Je možnost připsat až 400 kreditů pro jednoho kompenzovaného chronika, které si tento vybere za čerpání benefitů, které OZP nabízí (očkování, pohybové aktivita apod.),“ vysvětluje pojišťovna ve svém materiálu.
Kromě individuální práce s konkrétním pacientem se v rámci projektu pojišťovna zaměřila i na osvětové besedy v několika městech ČR. Mohli se jí zúčastnit – kromě chroniků zapojených do projektu – i místní obyvatelé – pojištěnci všech zdravotních pojišťoven, které zaujala problematika chronických nemocí. Podle OZP přednášeli erudovaní lékaři a pacienti besedy hodnotili jako velice prospěšné.
Počet praktiků v projektu roste, mohl by ale rychleji
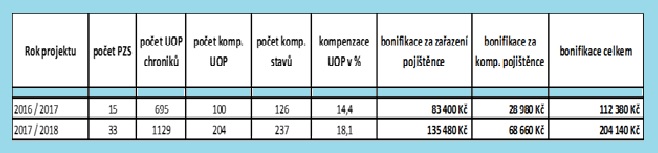
„V projektu nám postupně roste počet zařazených PL i počet zařazených chroniků, v současné době máme zařazeno 33 ordinací PL a 1 129 chroniků, u kterých evidujeme 1 608 chronických stavů. Nejvíce chroniků evidujeme z řad hypertoniků a dyslipidemiků, nejméně s diagnosou Astma bronchiale a chronickou obstrukční plicní nemocí. Praktickým lékařům se podařilo kompenzovat 204 pacientů z 1 129, což je 18,1% úspěšnost,“ shrnuje výsledky OZP. Z vyhodnocení tříletého projektu ovšem získala i několik poznatků, proč se nedaří začlenit více ordinací praktických lékařů a jejich pacientů – chroniků a ochotně nám je prozradila:
- malý zájem praktiků vstoupit do projektu, považují to za další administrativní zátěž,
- nekoordinovanost péče o pacienta
- malá informovanost o nemoci, motivace a spoluzodpovědnost pacientů při léčbě,
- problém získat souhlas pacienta se zpracováním osobních údajů.
Statistika Projektu v letech 2016/2017 a 2017/2018
Cesta finanční motivace primární péče
Přes všechny problémy, které logicky provázejí zavádění nového přístupu koordinované a integrované péče, je třeba pokračovat v rozvíjení projektu. Ba co více, bonusování praktických lékařů za sledování klinických a laboratorních parametrů a další myšlenky projektu by se měly šířit dál a stát běžnou součástí praxe v českém zdravotnictví. Zdravotnický deník se tomuto tématu bude dál věnovat. Stačí letmý pohled do světa, abychom viděli, že podobným výzvám čelí i další země. Počet chronicky nemocných roste. Například ve Velké Británii dlouhodobá onemocnění stojí za 70 procenty hospitalizací, 78 procenty návštěv u praktika a 70 procenty výdajů na zdravotnictví a sociální péči. Celkově pak nepřenosné nemoci připraví Evropu každoročně o 10 až 15 procent HDP a zemře na ně 60 až 80 procent lidí. Jenže navzdory tomu, že 50 procentům úmrtí na tyto choroby by se dalo předejít primární prevencí a 25 procentům prevencí sekundární, naprostá většina vynaložených prostředků se soustředí až od fáze, kdy má pacient rozvinuté onemocnění s komplikacemi (více na toto téma viz předloňský International Health Summit, o němž jsme psali zde).
Tento trend si uvědomuje také české ministerstvo zdravotnictví, které vnímá i zásadní roli primární péče v integraci péče o chronické pacienty. Ministr Adam Vojtěch představil na letošním International Health Summit svoji vizi, kudy se vydat v Česku (psali jsme podrobně zde). Chce více využívat primární péče a přesouvat zdravotní služby do ambulancí, zatímco superspecializovaná péče se má koncentrovat do větších celků. „Překážek je celá řada a nebude to jednoduché. Fakt je, že průchod pacienta systémem není takový, jaký by měl být – někdo k lékaři přijde, až když je pozdě, zatímco dalšímu pacientovi se provede pět vyšetření, které jsou v zásadě k ničemu,“ uvedl na konferenci ministr Vojtěch a dodal: „Role primární péče by měla být mnohem silnější. Je otázkou, jestli nepřijít s novými úhradovými mechanizmy, sdruženými platbami místo současné kapitačně-výkonové platby. Například diabetici musí pravidelně podstupovat několik vyšetření a je nutné, aby poskytovatelé spolupracovali. Právě k tomu by mohla sloužit nová forma úhrady. Je to ale věc poměrně revoluční. Finanční motivace však obvykle vede k tomu, že integrace funguje lépe“.
-cik-