Většina lidí si přeje zemřít doma – jenže většině se to nepovede. I když se do systému úhrad podařilo zařadit mobilní specializovanou paliativní péči čili domácí hospice, je tato služba určena jen pro malou část pacientů. Majorita by si v závěru života měla vystačit s obecnou paliativní péčí, kterou poskytuje praktik, eventuálně ve spolupráci s agenturou domácí péče. Bohužel je ale realita taková, že řada lékařů se necítí na poskytování takové péče dostatečně kompetentní, takže jejich pacienti končí v nemocnici – kde posléze umírají. Změnit situaci se nyní snaží projekt Paliativní praktik, který chce mezi praktickými lékaři zlepšovat povědomí o problematice. Během loňského října tak proběhlo 15 seminářů, na kterých si znalosti rozšířilo na 800 praktiků.
Paliativní péče se v posledních letech stala tématem, kterému se věnuje pozornost i na ministerstvu zdravotnictví. Velmi často se ale hovoří o specializované paliativní péči, zejména o mobilních hospicích či paliativních týmech v nemocnicích. Jenže tato péče je určena jen pro ty nejsložitější pacienty. Ostatním by měla stačit obecná paliativní péče, kterou by měl poskytovat každý zdravotník. Ostatně už článek publikovaný v roce 2013 v New England Journal of Medicine konstatuje, že pokud bude paliativní péče záviset pouze na paliatrech, neměli bychom odborníků dostatek.
Specializovanou péči přitom potřebuje kolem 20 procent umírajících, zatímco o čtyři pětiny se obvykle zvládne postarat praktik. Zároveň celých 70 procent lidí umírá v důsledku progrese chronického onemocnění, takže mají v posledním roce života výrazné paliativní potřeby – které jsou však u nás naplňovány spíše zřídka. A to vůbec nemluvíme o časně integrované paliativní péči, která by měla být ideálně zahájena po diagnóze spolu s péčí kurativní (více zde). Zatím je ale u nás zvykem, že se paliativní péče zahajuje, až když kurativa nemá co nabídnout.
V tuto chvíli je však důležitým úkolem hlavně to, aby se praktičtí lékaři nebáli paliativní péči poskytovat. „Většina pacientů v pokročilém stádiu nevyléčitelného onemocnění může v domácím prostředí umírat v péči praktického lékaře, eventuálně s pomocí domácí péče. V komplikovaných situacích zdravotních, sociálních, psychických či duchovních je na zvážení, aby se praktik spojil s paliatrem – buď telefonicky, nebo aby požádal domácí hospic o domácí návštěvu k nastavení léčby, případně zvážil, zda nenastalo období, kdy by měl mobilní hospic takového pacienta převzít do péče,“ poukázala na podzimní X. celostátní konferenci paliativní medicíny praktická lékařka z Prahy Marie Kordíková.
Jaká by vlastně měla být úloha praktika v paliativní péči? „Role praktického lékaře v paliativní péči je komunikovat, informovat a povzbuzovat pacienta ke sdílenému rozhodování, aby sám vyjádřil, jak situaci v dané chvíli rozumí, jaké jsou jeho preference a jeho přání, a na základě toho pak sestavovat plán péče,“ přiblížil na webináři s názvem Paliativní praktik lékař mobilního hospice Cesta domů a výzkumný pracovník Centra paliativní péče Adam Houska.
Praktik přitom může významně přispět k paliativní péči orientované na symptomy a zaměřit by se měl také na psycho-socio-spirituální aspekty péče, které vzhledem k tomu, že zná pacienta a často i jeho rodinu dlouhodobě, dokáže podchytit lépe než specialista či nemocniční lékař.
Potřeba paliativní péče bude stoupat
Problém ovšem je, že velká část praktických lékařů se na poskytování paliativní péče příliš necítí. Z průzkumu mezi praktiky v Praze se ukázalo, že pouze pětina z nich hodnotí své znalosti v oblasti paliativní péče jako „velmi dobré“.
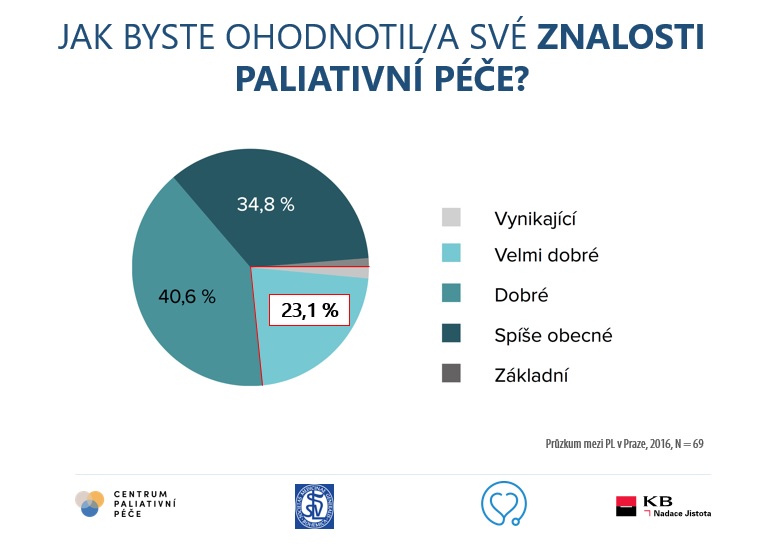
„Když jsem se bavila o paliativní péči s kolegyní – praktickou lékařkou, která má 2000 registrovaných lidí, řekla: já nemám v podstatě žádného pacienta, který by byl na paliativní péči. Přitom nám jedna studie říká, že v terénní ambulantní všeobecné péči je zhruba jedno procento registrovaných pacientů, kteří by profitovali z paliativní péče. Je to tedy hodně veliký problém i v primární péči, kde si ani neuvědomujeme základ paliace,“ poukázala na konferenci paliativní medicíny praktická lékařka ze Sušice Kateřina Nová.
To je třeba do budoucna změnit. Proč? Podle loňské studie, kterou zpracovali výzkumníci z institutu paliativní péče na King’s College London bude v roce 2040 potřebovat paliativní péči o 25 až 40 procent pacientů více než dnes. „S demografickými změnami a nárůstem potřeb se ukazuje, že se systém nemocniční péče a ambulantních specialistů tak, jak je nastaven nyní, nebude schopen o chronicky nemocné vzhledem k jejich nárůstu postarat jako doteď. Role praktických lékařů tak bude posilovat právě v péči o pokročile chronicky nemocné a v paliativní péči,“ poukazuje Adam Houska na jeden ze závěrů pracovní skupiny pro primární péči při Evropské asociaci paliativní péče. Jedním z cílů je proto prosadit paliativní péči jako součást národních koncepcí primární péče, a zároveň primární péči zařadit do národních koncepcí paliativní péče. „Je třeba ukázat, že role všeobecných praktických lékařů v paliativní péči je zásadní,“ konstatuje Houska.
Vodítko praktikům poskytne desatero
Ke změně se v Česku rozhodl přispět projekt Paliativní praktik, který vznikl v Centru paliativní péče a jehož partnerem je Nadace Komerční banky a.s. – Jistota. Díky spolupráci s organizací Mladých praktiků se přitom povedlo spojit se Společností všeobecného lékařství ČLS JEP, takže bylo možno projekt pojmout šířeji, než se zpočátku předpokládalo.
„Podařilo se nám oslovit mnohem větší množství praktických lékařů, než jsme původně doufali. Semináře celkem navštívilo 805 účastníků, naprostá většina praktických lékařů. Diskutovali jsme celkovou koncepci paliativní péče, včasnou integraci, roli praktického lékaře v paliativní péči i konkrétní kazuistiky,“ přibližuje Adam Houska s tím, že během října proběhlo 15 vzdělávacích seminářů ve všech českých krajích. Mezi pět tisíc praktiků se také podařilo distribuovat brožuru s názvem Desatero paliativní péče pro praktické lékaře, vedle toho vznikl leták pro pacienty, proběhlo několik webinářů a paliativní péči je nyní věnována série článků v časopise Practicus.
Desatero obsahuje doporučení, jak identifikovat pacienty vhodné k paliativní péči, a také rady, kterak komunikovat závažné zprávy. Tento bod obsahuje i vyvrácení často tradovaných mýtů. „Většina pacientů s pokročilým onemocněním si přeje mluvit o své prognóze, lékaři ale toto jejich přání často podceňují. V několika studiích se ukázalo, že lékaři se často mýlí, když si říkají, že tento pacient by asi prognózu vědět nechtěl, a proto mu jí říkat nebudu. Doporučuje se tedy nemocných zeptat, zda informaci chtějí či ne,“ uvádí Houska.
Součástí desatera je také přiblížení forem paliativní péče včetně osvětlení obecné a specializované paliativní péče, popis psychosociálních aspektů paliativní péče včetně odkazů na poradenství, řešení bolesti a dušnosti v posledních týdnech života, pomoc při nevolnostech a zvracení, přiblížení psychiatrických symptomů u pacientů v paliativní péči či doporučení jak přistupovat k hydrataci a výživě v závěru života. Devátým bodem je dříve vyslovené přání, které by měl dle zákona sepisovat primárně praktik (tématu jsme se věnovali například zde, zde či zde), a poslední v desateru je kapitola věnovaná doprovázení, zármutku a péči o pozůstalé. Právě to je totiž jeden z bodů, kterým se paliativní péče odlišuje – zahrnuje nejen o samotného pacienta, ale také jeho rodinu a blízké.
Problémům, na které poskytování paliativní péče praktickými lékaři naráží, se budeme věnovat v dalším vydání ZD.
Michaela Koubová



