Ekonomické úspory, pomoc rodinným příslušníkům a hlavně zkvalitnění závěrečné fáze života – to všechno dokáže správně poskytovaná paliativní péče. Ta přitom vůbec nemusí být spojovaná jen s posledními týdny života, ale má pomáhat i v průběhu boje například s onkologickým onemocněním. Jejím výsledkem paradoxně může být to, o co tato péče primárně neusiluje – totiž prodloužení života. S tím, jaké mají s poskytováním paliativní péče zkušenosti ve Spojených státech a co všechno může péče nabídnout, přijel ve čtvrtek do Česka seznámit (nejen) studenty medicíny odborník na paliativu profesor Sean Morrison.
„V devadesátých letech byla v New Yorku a San Franciscu epidemie HIV. Šlo o nemoc, která byla neléčitelná, ale navíc byla spojena s tím nejhorším utrpením, jaké si dokážete představit. Staral jsem se o lidi v mém věku, kteří měli průměrně 12 různých symptomů. Vůbec jsem na to nebyl připraven. Byl jsem v nemocnici, procházel jednotlivé pokoje a byl bezmocný. Absolvoval jsem jednu z nejlepších lékařských fakult ve Spojených státech, ale pak jsem zjistil, že tomu nedokážu čelit. Tehdy se v USA začala rozvíjet paliativní péče a já se pro tuto specializaci rozhodl. Někdy je to velmi smutné, ale pro mě bylo mnohem horší, když jsem viděl lidi trpět a nedokázal jsem jim pomoci. Teď jim mohu ulehčit život,“ přibližuje počátky svého působení a také podstatu paliativní medicíny profesor Sean Morrison, ředitel Lilian and Benjamin Hertzberg Palliative Care Institute při Mount Sinai Health System, bývalý prezident Americké asociace hospicové a paliativní medicíny a autor či spoluautor více než 20 knih a monografií o paliativní péči.
Paliativní medicína si v USA sice našla své místo, její využití však ani později nebylo takové, jak by bylo záhodno. Ještě podle průzkumu z roku 2004 mezi dvěma tisíci rodin, jimž zemřel rodinný příslušník, jich 78 procent mělo pocit, že mu v posledním roce života chyběl dostatečný kontakt s lékařem, 51 procent se domnívalo, že pacient neměl emoční podporu, polovina uvedla, že nedostal informace o tom, co od umírání očekávat, a 19 procent si stěžovalo na nedostatečnou pomoc s úlevou od symptomů. K tomu si 38 procent rodin postesklo, že ani jim samotným se nedostalo emoční podpory.
Jedním z důvodů, proč k takovým situacím dochází, je špatné povědomí o problematice. A jeho příčinou je pro změnu to, že lidé se tématem smrti a tedy i paliativní péče příliš nechtějí, alespoň dokud nejsou závažně nemocní, zabývat. I když v USA proběhla v 90. letech poměrně rozsáhlá kampaň, která stála kolem 300 milionů dolarů, výsledek byl nevalný. Nelibost zabývat se věcmi spojenými se smrtí pak platí v Česku dvojnásob (více o nahlížení Čechů na smrt si můžete přečíst v rozhovoru s ředitelem mobilního hospice Cesta domů Markem Uhlířem zde).
Paliativa by měla fungovat vedle kurativní péče
Podle Morrisona je proto třeba dostat problematiku paliativní péče do povědomí lidí – v současnosti totiž ví, o co jde, jen zhruba 20 až 30 procent obyvatel. Potřebné znalosti by ovšem neměly chybět všem zdravotnickým profesionálům a péče by měla být běžnou součásti všech nemocnic. „Paliativní péče musí být integrována do běžné zdravotní péče o pacienty s vážnou nemocí. Musí jít o normální součást našeho zdravotnictví,“ zdůrazňuje Morrison. Česká republika se ale bohužel zatím v dostupnosti paliativní péče jednoznačně řadí do východní části Evropy – na rozdíl třeba od Polska či Maďarska.
Další věcí je, že by se nemělo klást rovnítko mezi paliativní péčí a péčí terminální. Často není jednoduché říci, kdy vlastně osoba umírá – stav pacientů se během terapie zlepšuje a zhoršuje, přičemž není výjimkou, že někdo zemře v době, kdy mu bylo relativně lépe. „Měli bychom změnit náš názor na paliativní péči. Dnes hovoříme o tom, že je to specializovaná lékařská péče pro pacienty s vážným onemocněním, která se zaměřuje na zvyšování kvality života. Poskytují ji lékaři, zdravotní sestry, sociální pracovníci či kaplani. Podle stáří a etapy nemoci je ale zároveň potřeba poskytovat i léčbu kurativní zaměřenou na nemoc. Pak budeme mít minimální počet vedlejších účinků,“ poukazuje Morrison.
Mohlo by vás zajímat
Na místě by proto bylo, aby se paliativní péče rozšířila do dřívějších fází nemoci – v současnosti ji lidé využívají zhruba poslední tři týdny svého života. Po závažné diagnóze by ale měla fungovat od začátku souběžně s léčbou nemoci. Nejdřív se tak soustředí například na úlevu od bolesti či život znepříjemňujících příznaků, které bývají součástí závažné choroby. Podle amerického průzkumu z roku 2006 totiž trpí 75 procent těžce nemocných starších lidí obtěžujícími symptomy, jako je únava, bolest, nespavost či deprese.
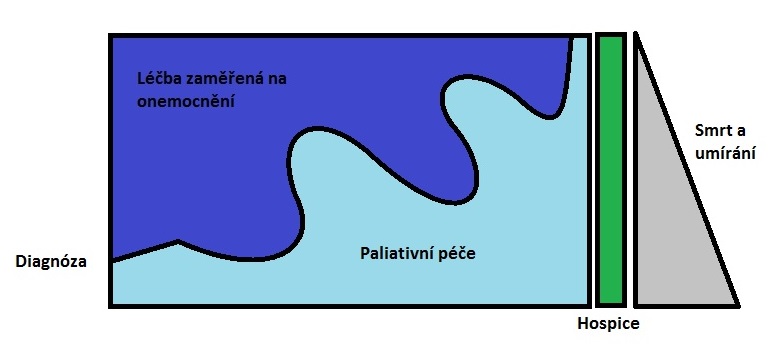
Vedle léčby příznaků navíc paliativní péče poskytuje pacientovi emocionální i duchovní podporu a jistotu. Její součástí je také informování nemocného i jeho rodiny o tom, co je čeká, přičemž se s nimi prodiskutují jejich přání a představy. Zároveň by měla paliativa koordinovat praktické i léčebné potřeby napříč celým spektrem zapojených odborníků, pacienta a jeho rodiny. Právě na rodinu se přitom zvlášť v Česku často zapomíná, což má řadu důsledků – včetně těch ekonomických. Dnes se jeden z osmi Čechů stará o někoho staršího, což často znamená dvacet a více hodin práce za týden. „Pečovatelé mají vyšší riziko úmrtí, deprese, snížené kvality života a jsou také ohroženi tím, že přijdou o zaměstnání a svůj příjem,“ poukazuje profesor Morrison. S tím, jak stárne populace a prodlužuje se život, lze navíc s jistotou očekávat, že počet těch, kdo se budou muset starat o svého staršího příbuzného, poroste. Závislost na ostatních přitom trvá nezřídka řadu let a i ona se zřejmě bude prodlužovat.
Na to, jak může paliativní péče pomoci právě rodině nemocného, se zaměřila studie z roku 2010. Ta ukázala, že když měl pacient možnost zemřít doma, bylo u rodinných příslušníků téměř devětkrát menší riziko poruch souvisejících s dobou truchlení. Naopak když pacient zemřel v nemocnici, byly v rodinách devětkrát častější symptomy způsobené posttraumatickým stresem. Kvalita života pacienta se tak přímo odráží i na kvalitě života jeho rodiny, kratším truchlení a jejich lepším fyzickým i psychickým zdravím.
Umírání bez péče, kterou pacient nechce
Nejvíce ale z paliativní péče těží pochopitelně pacient. Výzkum Harvard Medical School sledoval 151 pacientů s rakovinou plic, přičemž porovnával, jak si vede skupina nemocných léčených standardním způsobem oproti těm, kteří navíc čerpali paliativní péči. Ukázalo se, že lidé mající přístup k paliativě netrpěli tolik depresemi, podstupovali méně zatěžujících procedur a mohli se těšit z lepší kvality života. Navíc žili průměrně o téměř tři měsíce déle než skupina druhá, což je výsledek lepší, než dokážou nabídnout mnohé nákladné onkologické léky.
„Máme dost důkazů, že paliativní péče, která se poskytuje paralelně s tradiční lékařskou péčí, zlepšuje kvalitu života, snižuje bolest a další symptomy, prodlužuje život, zlepšuje pohodu i spokojenost rodiny. Dokonce když poskytujete podporu navíc, snižujete náklady ve zdravotnictví, protože předcházíte redundantní hospitalizaci. Mnohé případy se totiž vyřeší doma,“ poukazuje Sean Morrison.
Paliativní péče tak s sebou nese potenciál úspor. Většinu financí na zdravotnictví podle amerických údajů z roku 2009 spolkne poměrně malá skupina pacientů – pět procent lidí si vyžádá 65 procent nákladů. „Jsou to ale lidé, kteří podle údajů, jež jsme získali, dostávají nejhorší kvalitu zdravotní péče. Znamenají také největší zátěž pro své rodiny. Kdybych tedy byl ministr zdravotnictví, zaměřil bych se právě na těchto pět procent,“ říká Morrison. Celkem jedenáct procent nejdražších pacientů jsou přitom právě lidé na konci života.
Základem je komunikace. Tu je třeba učit stejně jako chirurgii
Kde tedy jsou rezervy? Při komunikaci v rámci paliativní péče má pacient možnost říct si, jakou péči by si pro sebe v závěru života přál či nepřál. Díky tomu se pak může zásadně změnit celý přístup k péči o umírajícího. Podle studie zveřejněné v roce 2008 v časopise JAMA bylo výsledkem komunikace v rámci paliativní péče to, že mnohem méně pacientů před smrtí čerpalo některé typy péče. Zatímco ti, s nimiž odborníci komunikovali, čerpali v posledním týdnu života zdravotní péči v 37 procentech případů, u těch, s nimiž se nikdo nebavil, to bylo 63 procent. Na JIP skončily čtyři procenta těch, kdo podstoupili rozhovor o konci života, a 12 procent těch, kdo ho nepodstoupili, na ventilátoru to byla necelá dvě versus 11 procent a resuscitováno bylo procento oproti sedmi procentům. O problematice přání ohledně péče na konci života v Česku jsme psali zde, zde či zde.
Výsledek je ten, že pacient v paliativní péči stojí o 174 dolarů denně méně než pacient v běžné péči (666 vs. 830 dolarů), u příjmů do nemocnice je to o 1696 dolarů méně (9445 vs. 11 140 dolarů) a u JIP dokonce o 5178 dolarů méně (1917 vs. 7096 dolarů). Pacienti využívající hospiců tak přijdou celkem na 22 085 dolarů, ti ostatní na 24 644 dolarů. V nemocnici pacienti v paliativní péči stráví průměrně 3,5 dne oproti 12,5 dnům, mají také mnohem nižší riziko, že se do měsíce do zdravotnického zařízení vrátí. V nemocnicích přitom zemřou čtyři procenta lidí v paliativní péči a 18 procent v péči běžné.
K tomu, aby bylo možné kvalitně poskytovat nejen paliativní péči, ale jakoukoliv zdravotní péči, je ovšem naprosto zásadní, aby lékaři uměli komunikovat. Na Icahn School of Medicine at Maunt Sinai se proto studenti učí komunikaci stejně jako například chirurgii. „Pošleme studenty domů s knihou, aby si přečetli, jakým způsobem komunikovat – jak hovořit o cílech péče a jak ji plánovat. Pak se dívají, jak to provádíme my u skutečného pacienta. Sami si to vyzkouší s někým, kdo to hraje, a my jim dáme zpětnou vazbu. Když si vedou dobře, zkusí si konverzaci se skutečným pacientem – nejdřív jen na chvíli, pak na celý pohovor,“ popisuje výuku profesor Morrison.
Problematika bolesti je mezi praktiky často neznámá
Nejsou to ale jen dovednosti v komunikaci, které by měl mít každý lékař. Zvlášť mezi staršími doktory totiž chybí povědomí týkající se problematiky bolesti. Sám Morrison poukazuje, že měl na vysoké škole jen jednu přednášku na toto téma. Celá řada lékařů tak nemá dostatečné znalosti, jak tento problém u pacientů zvládat. To má v praxi ten dopad, že mají obavy vyhovět pacientům v přáních týkajících se péče na konci života.
„Lékaři někdy mají strach, jak se bude poskytovat péče někomu, když bude doma. Je to obtížné, protože je to nikdo neučil. Jeden kolega z New Yorku se proto zabývá způsobem, jak školit praktické lékaře, kteří tyto znalosti nikdy nestudovali. Dnes je tu tedy několik úkolů – zaprvé se otázkou musíme zabývat na lékařských fakultách, ale pak ještě musíme zajistit celoživotní vzdělávání hotových lékařů. To znamená, že to musí být na internetu. Třetí krok je odstranění bariér, které překáží ve spolupráci s paliativními týmy. Když tedy nebudeme vědět, jak funguje paliativní péče, zavoláme jim o pomoc. Oni pak podporu pacientovi poskytnou,“ shrnuje profesor Morrison.
Bohužel, nedostatečná pozornost je paliativě věnována nejen v praxi, ale také ve výzkumu. Zatímco mezi lety 2003 a 2005 bylo v USA publikováno celkem 14 248 publikací z oblasti onkologie, u paliativní medicíny to bylo jen 380. Situace se sice postupem let trochu zlepšuje – v letech 2008 až 2010 vyšlo 1253 publikací z oblasti paliativy oproti 15 430 onkologickým, stále ale stav není ani zdaleka uspokojivý. Podobně neslavné jsou také peníze, které jdou na výzkum v této oblasti – v USA to je 0,2 procenta financí rozdělovaných National Institute of Health.
Michaela Koubová