Ministerstvo zdravotnictví v příštím roce zřejmě rozdělí o miliardu víc, než bude činit nárůst prostředků, které budou v systému z výběru pojistného. Vyplývá to z posledního návrhu, který prezentoval náměstek pro zdravotní pojištění Tom Philipp minulý čtvrtek sněmovnímu zdravotnickému výboru. Ministerstvo se sice ještě pokusí škrtat, pokud ale neuspěje, plánuje využít letošní výběr pojistného, který byl vyšší, než se čekalo. Dokument byl rozeslán do připomínkového řízení. Jak přitom ZD informoval zde a zde, naprostou většinu prostředků, které jsou v systému navíc, dostanou nemocnice. Je zároveň trochu s podivem, že se zdravotnický výbor vesměs nepozastavil nad tím, že například ambulantní specialisté si oproti letošnímu roku ještě pohorší.
Ministerstvo předpokládá, že by v příštím roce mělo mít celkem 15 miliard navíc, tedy oproti letošku 5,3 procenta. V tuto chvíli ale vypadá návrh úhradové vyhlášky tak, že rozděluje navíc 16 miliard. „Budeme se ještě snažit některé segmenty uskromnit tak, abychom se vešli do 15 miliard, anebo budeme muset částečně sáhnout do přebytků roku 2017. Ty jsou poměrně značné, protože ekonomika, která na to má vliv, se v roce 2017 vyvíjí velmi dobře,“ přibližuje náměstek Philipp.
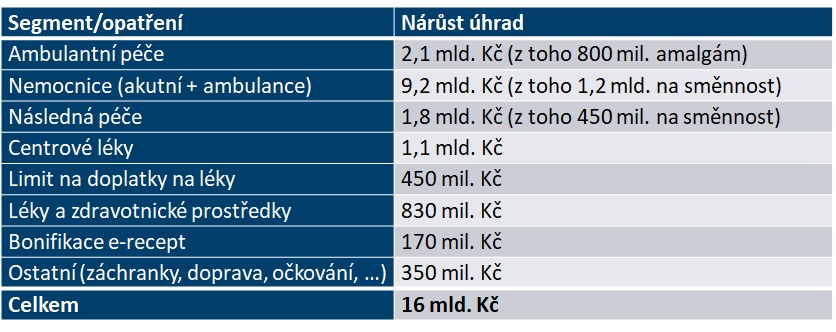
Celkem 12,1 miliardy má dostat lůžková péče a centra, což je ještě o miliardu více, než o čem hovořil první nástřel úhradové vyhlášky. Pouze 2,1 miliardy je plánováno pro ambulance – a z této částky je ještě celých 800 milionů na nový výkon zavedený kvůli evropskému zákazu amalgámových plomb u dětí a těhotných.
Praktičtí lékaři by přitom měli mít stejné kapitační platby jako letos. Ti, kdo budou mít udělenu akreditaci k uskutečňování vzdělávacího programu, však dostanou korunu navíc, zvýšená kapitační sazba o 0,50 koruny pak bude udělena také těm, kdo zvládnou provést preventivní prohlídky alespoň u 30 procent svých registrovaných pojištěnců ve věku od 40 do 80 let. Pokud se pak praktik zúčastní přinejmenším deseti služeb lékařské pohotovostní služby, dostane bonifikaci 35 tisíc. Pro všechny předepisující lékaře se pak počítá s bonifikací za eRecept. „Rozesíláme vyhlášku do připomínkového řízení. Počítám s tím, že to bude připomínkované, možná i velmi vášnivě, takže uvidíme,“ doplňuje Philipp.
Vůbec nejhůř dopadli ambulantní specialisté, kteří mají mít 1,5 procenta roku 2016, tedy oproti letošku dostanou méně. Výjimku bude mít psychiatrická péče, která bude kvůli nedostatku psychiatrů hrazena výkonově bez limitu, navýšena pak bude ještě hodnota bodu u výkonů v souvislosti se screeningem rakoviny tlustého střeva a konečníku.
Mohlo by vás zajímat
Navzdory tomu, že už kvůli úhradové vyhlášce pro letošní rok (která přitom oproti té pro rok příští ještě tolik nemocniční ambulance oproti soukromníkům nezvýhodňovala) si ambulantní specialisté chystají stížnost k Evropské komisi (více zde), se téměř nikdo z poslanců nad nerovností v přístupu k segmentům nepozastavil. Jediný, kdo na ni poukázal, byl Miloslav Janulík (Ano). „Zaráží mě na tom jedna věc. Samozřejmě chápu, že peníze tlačíte do nemocnic, protože je to podle toho, odkud je vedení ministerstva. Je to ale naprosto proti smyslu, protože je známo, že ambulantní péče je výrazně levnější než nemocniční. Celý svět dává většinu peněz do ambulancí, třeba někde kolem 55 procent, a my jsme zase někde naopak – to je typicky česká třetí cesta. Ale jak říkám, rozumím tomu,“ říká Janulík.
Nový systém diferencovaných úhrad pro centra
Nemocnice mají růst v průměru o 13,4 procenta roku 2016 v závislosti na individuální sazbě. Rozptyl má být takový, že zařízení s nejvyšší sazbou dostanou 11,2 procenta, zatímco ta s nejnižší 14,2 procenta. Ministerstvo tak chce zabránit tomu, aby se dále rozevíraly nůžky mezi jednotlivými zařízeními kvůli tomu, že ta s vyšší individuální sazbou profitují z procentuálního navyšování platů více. Bez limitu pak mají být hrazeny porody, péče o novorozence a pacienty s HIV.
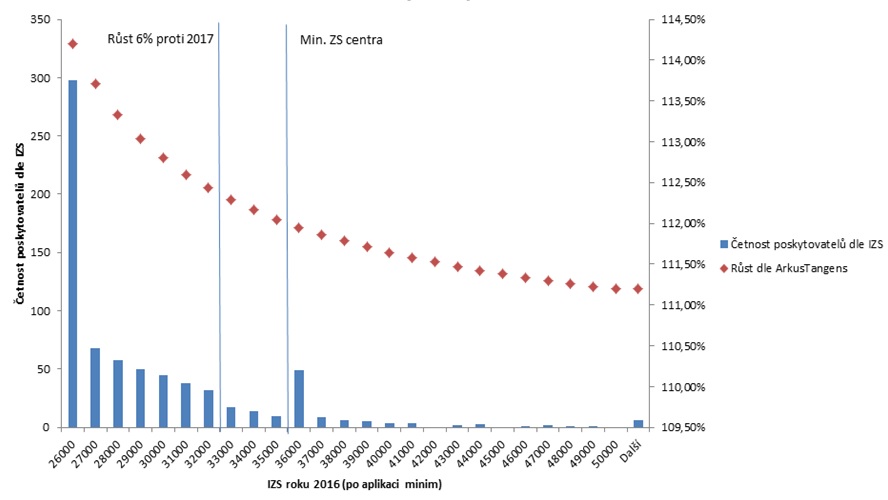
„Porody a novorozence si nevymyslíte – je jich, kolik jich je, nikdo to nemůže našvindlovat. Zároveň tak dáváme gynekologicko-porodnickým oddělením určitý impuls, aby o pacientky soutěžila. Snažíme se je tedy motivovat, aby péče byla co nejlepší,“ vysvětluje Tom Philipp. Z případového paušálu jsou vyčleněny také těžké transplantace, tedy srdce, plíce a játra, které se mají hradit dle DRG s jednotnou základní sazbou ve výši 63 tisíc korun. Nově je také zaveden bonifikační výkon pro urgentní příjmy, za něž dosud zdravotnická zařízení, která je zřídila, nebyla nijak odměňována. Další parametry u akutní lůžkové péče zůstávají shodné s prvním návrhem úhradové vyhlášky.
U centrové péče ministerstvo využilo predikce ÚZIS a horizont scanning SÚKL, načež segment navýšilo o 1,1 miliardy na 16,5 miliardy korun. „Po analýzách jsme dospěli k tomu, že jsme segment rozdělili na určité skupiny, kterým jsme na základě výpočtů a horizont scanningu přidělili různé stupně růstu, dokonce jsou někde i malinko úbytky. Úhradová vyhláška tedy bude více šitá na míru, protože dříve se to dělalo tak, že se všem skupinám přidalo třeba sedm procent. To ve chvíli, kdy měl někdo ve zdravotnickém zařízení centrum na infekce a hematoonkologii, znamenalo, že mu dáme strašně málo. Kdo měl všechna centra ve všech kategoriích, se s tím nějak vypořádal, jinak to ale znamenalo, že buď dostával moc, nebo málo. Proto jsme se rozhodli pro větší diferenciaci se samostatnými nárůsty, které lze v rámci zdravotnického zařízení sčítat,“ nastiňuje Philipp.
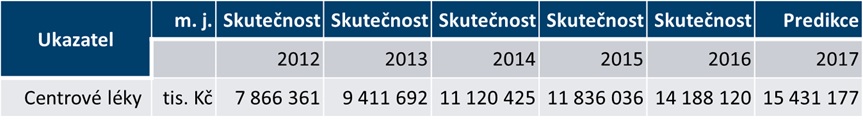
Jak byla diferenciace provedena? „Všechny modely jsou dělány na datech, která jsou forenzně doložitelná. První je vývoj úhrad zdravotních pojišťoven. Zdravotní pojišťovny dodaly preskripce konkrétních molekul na konkrétní indikace. Ty jsme vzali a bez jakékoliv cenzury udělali model vývoje trhu. Druhý, velmi závažný forenzní vstup je horizont scanning od SÚKL. Ten nahlásil, které molekuly má ve správním řízení tak daleko, že předpokládá jejich dopad do úhrado v roce 2017 a 2018. Žádný jiný vstup jsem nemohl vzít, protože bych ho pak neobhájil,“ vysvětluje šéf ÚZIS Ladislav Dušek s tím, že jediná další přípustná data, pokud byla dostupná, se týkala prevalence – ta ale nebyla známa u všech segmentů.
Celá věc se ale ještě zkomplikovala. „Do toho přišly zdravotní pojišťovny s tím, že z roku 2016 nejde modelovat rok 2018, protože se v roce 2017 dramaticky hroutí ceny centrových léků kvůli biosimilars. Dodaly nová data za období leden až květen 2017, a skutečně v řadě segmentů je to pravda, i když se nejedná o zhroucení cen – jsou to poklesy o deset, patnáct procent na jednotkových cenách. To vedlo k tomu, že u některých segmentů jsme dělali velmi silné korekce. Šlo například o hematoonkologii či solidní onkologii,“ dodává docent Dušek.
Polepší si hepatologie, revmatologie má smůlu
Jedním z oborů centrové péče, který by se měl dočkat navýšení, je hepatologie, respektive léčba hepatitidy C. „Hepatitida C je naprosto unikátní zejména v tom, že jsme schopni pacienty v 98 a více procentech vyléčit. Osoby přestávají být pacienty, nejsou transplantovány a mají před sebou mnoho let kvalitního života. Druhé unikum, které infekce má, je, že vesměs splňuje všechny teoretické předpoklady pro eradikaci virové nákazy z povrchu zemského. WHO dokonce vyhlásila – a ČR se k cílům přihlásila – celosvětový plán eradikace do roku 2030. V České republice je tak v tuto chvíli největší problém finanční limitace v rámci centrové léčby,“ říká profesor Petr Urbánek, předseda České hepatologické společnosti ČLS JEP, který usiluje o zvýšení koeficientu pro svůj obor a možnost zvednout počet léčených. Díky tomu by se přitom podle něj mohlo v Česku podařit infekci eradikovat nebo dostat do pásma vzácných chorob i dříve než v roce 2030.
Tom Philipp přitom poukazuje na to, že právě infekce mají mít v příštím roce 16 procentní nárůst, což je nejvíce ze všech odborností. „Je to nárůst odůvodněný medicínsky,“ konstatuje náměstek.
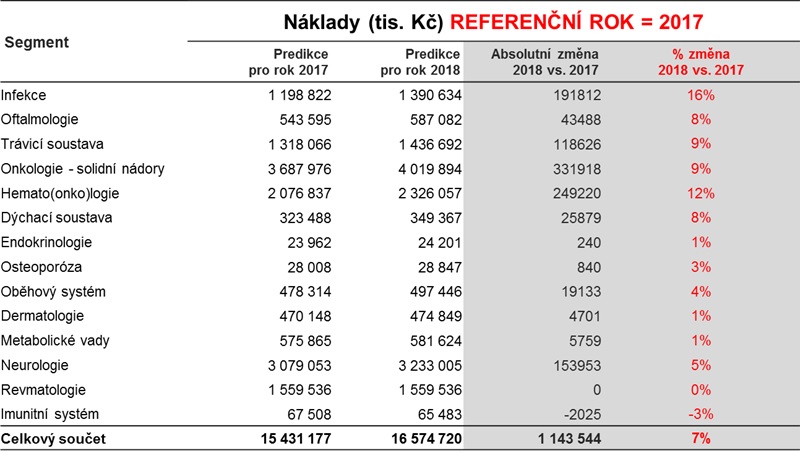
Naopak oborem, který dostane jako jediný nulu (hůře je na tom jen segment zaměřující se na imunitní systém, který dostane o tři procenta méně než letos) je revmatologie – a to navzdory tomu, že v ní máme jedno z nejnižších procent proléčených pacientů ve střední a východní Evropě. „Je to jeden z oborů, kde se biologická léčba používá nejdéle. Dnes tu máme spoustu molekul, které jsou nahrazovány biosimilars a cena tak klesá,“ zdůvodňuje Philipp. Ladislav Dušek k tomu dodává, že SÚKL v rámci horizont scanning nepredikoval vstup nových indikací.
Výdaje na receptové léky začínají po letech růst
Jak už jsme informovali, následná lůžková péče dostane 6,5 procenta roku 2017. Následná intenzivní péče (NIP), dlouhodobá intenzivní ošetřovatelská péče (DIOP) a Následné ventilační péče (NVP) budou mít hodnotu bodu stanovenou na úrovni 1,06 koruny. Lázně pro dospělé budou hrazeny stejně jako letos, u dětí ale bude šestiprocentní nárůst.
Jedním ze segmentů, který už teď proti úhradové vyhlášce protestuje, jsou lékárníci. Ti požadovali dorovnání 12korunového signálního výkonu tak, aby kompenzoval zrušené regulační poplatky – což se ale nestalo a úhrada zůstala na stejné úrovni. Grémium majitelů lékáren přitom poukazuje na to, že si lékárníci budou muset kvůli povinnému eReceptu pořídit čtečky, což bude znamenat náklady, které si zejména ti na venkově možná nebudou moci dovolit. Náměstek Philipp ovšem poukazuje na to, že se v příštím roce očekává 830milionové navýšení na léky a zdravotnické prostředky, přičemž léky budou navýšeny o 400 milionů a zdravotnické prostředky o 430 milionů.
„Oněch 400 milionů je navýšení, které odhadujeme za recepty. Marže z těchto 400 milionů tedy bude tím, co přijde o lékáren navíc. V minulých letech přitom docházelo k tomu, že vlivem zkrácených revizí cena receptových léků postupně klesala a tím pádem klesal i obrat z marže. V minulém a letošním roce se trend obrátil, efekt zkrácených revizí se vyčerpal a receptová část začíná stoupat,“ vysvětluje Philipp.
Připomeňme, že dohodu se letos povedlo uzavřít ambulantním gynekologům a stomatologům, částečná dohoda pak padla u zobrazovacích metod. „Dohody samozřejmě respektujeme, jsou v souladu se všemi pravidly, a proto budou přeneseny do úhradové vyhlášky rovnou,“ uzavírá Tom Philipp.
Michaela Koubová