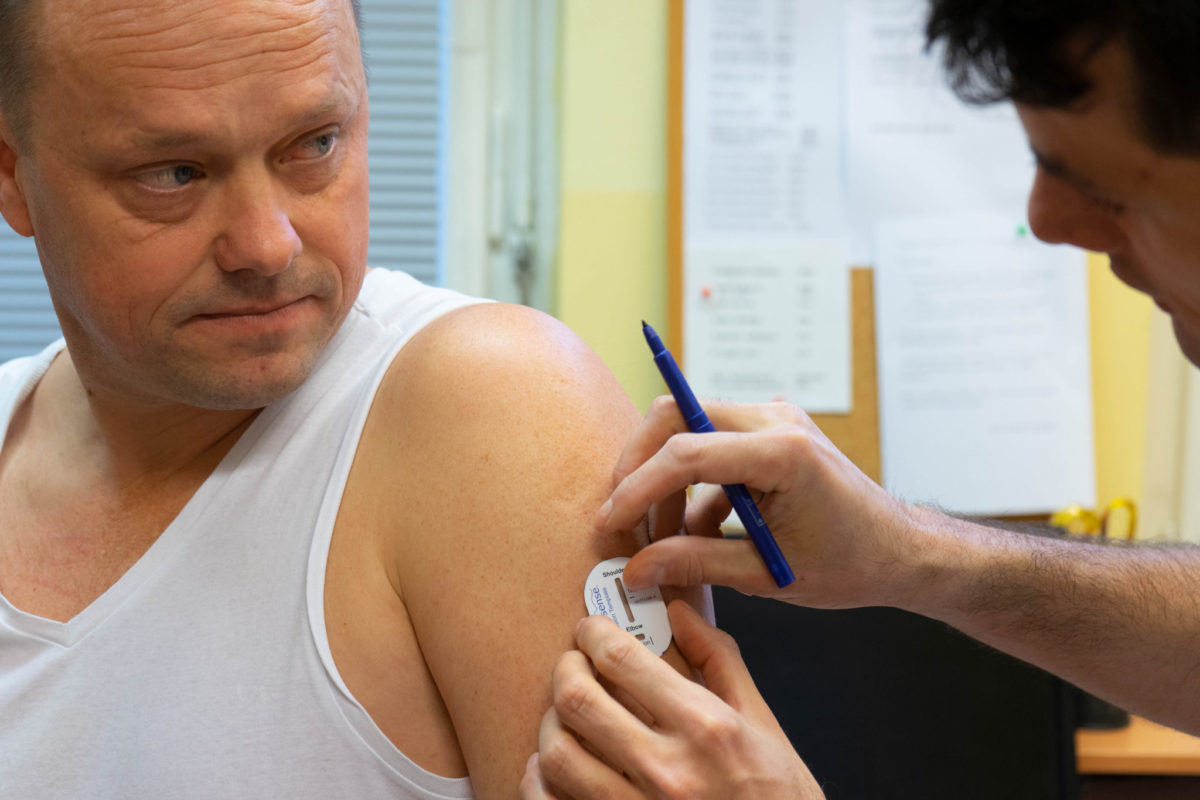
Celkem čtyři léčebné strategie diabetu 1. typu porovnávala studie COMISAIR, který přinesla jednoznačný závěr. Kontinuální monitorování hladiny glukózy pomocí glykemických senzorů je pro zvládání onemocnění lepší než používání běžných glukometrů bez ohledu na to, jakým způsobem si pacient aplikuje inzulin. Výsledky studie provedené na III. interní klinice 1. LF UK a Všeobecné fakultní nemocnice v Praze získaly velkou pozornost v zahraničí a dokonce ovlivnily i rozhodování úřadů o úhradě tohoto způsobu léčby, který je dostupný i v Česku.
Jen u nás žije 60 tisíc pacientů s diabetem 1. typu, kteří mají absolutní nedostatek inzulinu. V Evropě jsou jich 3 miliony. Neobejdou se bez pravidelné aplikace inzulinu a současně je provází vysoká labilita glykémií, a proto je pro ně naprosto klíčové monitorování hladiny krevního cukru. Poměrně snadno u nich může dojít k hypoglykémii i hyperglykémii se všemi zdravotními riziky. O to více pak tito pacienti mohou profitovat z léčby, jejíchž součástí je použití glykemických senzorů. Ukázala to tříletá studie COMISAIR, která byla provedena na III. interní klinice 1. lékařské fakulty Univerzity Karlovy a Všeobecné fakultní nemocnice v Praze, a byla publikována v prestižním žurnálu Diabetes Care, jenž vydává American Diabetes Association. Na konferenci European Association for the Study of Diabetes konané v Barceloně pak byla tato práce označena za jednu z hlavních událostí současné diabetologie.
Až doposud byla léčba diabetu 1. typu založena na správné používaném inzulinovém režimu, kdy byl inzulin aplikován injekčně několikrát denně, aby bylo možné napodobit fyziologickou sekreci hormonu slinivkou. Rovnocennou alternativou s určitými výhodami, ale i omezeními, je pak použití inzulínové pumpy. V obou případech bylo ovšem až do nedávna nezbytné měření glykémie několikrát za den. „Jako minimální standard je považováno měření 3-4x denně, což je však pro pacienty mnohdy obtížné a většinou se měří méně často. Jenže bez znalosti glykémie a správně upravené dávky inzulinu nemůže být jejich léčba úspěšná,“ popisuje docent Martin Prázný, vědecký sekretář Diabetologické společnosti ČLS JEP, který působí na III. interní klinice 1. LF UK a Všeobecné fakultní nemocnice v Praze. Pokud je však měření glykémie kontinuální pomocí glykemických senzorů a současně ukazuje trend vývoje, a tak pacienti mohou vývoj glykémie snadno předvídat a odpovídajícím způsobem na něj reagovat, výsledky jejich léčby jsou výrazně lepší. A to, bez ohledu na to, zda používají k aplikaci inzulinu pera či inzulinovou pumpu. „Ukázalo se, že ke zlepšení nebylo rozhodující, jakým způsobem si pacient aplikoval inzulín, ale to, jestli si monitoroval glukózu pomocí senzoru,“ dodává diabetolog.
Rozhodující je použití senzoru, nikoliv způsob aplikace inzulinu
Výsledky studie COMISIAR, na níž se nepodílely žádné farmaceutické a ani technologické firmy, tak mají konkrétní pozitivní dopady pro klinickou praxi. „Ještě okolo roku 2015 nebyla kombinace léčby, kdy se používala inzulínová pera a senzory, považována za efektivní. Senzory nebyly hrazené ze zdravotního pojištění a obvyklým postupem v případě neuspokojivých výsledků léčby, bylo zahájit terapii pomocí inzulinové pumpy, což však dospělí pacienti mnohdy odmítali,“ popisuje Jan Šoupal, autor studie a diabetolog, který působí na III. Interní klinice 1. LF UK a VFN v Praze a současně je členem výboru odborné společnosti. Studie sledovala čtyři možné léčebné strategie: kombinaci per a glukometru, pumpy a glukometru, per a senzoru a také pumpy a senzoru. U pacientů, kteří používali senzor, a to bez ohledu na to, jakým způsobem si inzulin aplikovali, došlo ke snížení výskytu hyperglykémii i hypoglykémie. „Jednoduše řečeno, u těchto pacientů jsme snížili labilitu jejich diabetu,“ říká diabetolog s tím, že jejich zlepšení bylo dlouhodobé, což znamená snížení rizika výskytu závažných komplikací o 50 %. „V situaci, kdy dnes má pacient neuspokojivé výsledky léčby, můžeme mu nabídnout glukózové senzory, které lze kombinovat s pery i pumpou a současně mu sdělit, že tato léčba je hrazená pojišťovnou,“ dodává.
Pacient tak není nucen přecházet na inzulinovou pumpu, pokud on sám nechce. Navíc podle údajů České diabetologické společnosti je pumpa ekonomicky náročné řešení, které vyžaduje úhradu ve výši zhruba 100 tisíc korun na zařízení a dalších zhruba 50 tisíc na spotřební materiál navíc k samotnému inzulinu. Vedle toho pacienti musí své nemoci věnovat více času, protože se musí starat o hadičky, po třech dnech přepichovat kanyly, doplňovat a měnit zásobník inzulinu, sledovat a měnit či dobíjet baterii a podobně. Při zahájení léčby se jedná o zhruba hodinu a až dvě týdně navíc, později hodinu týdně. „Zlepšení kompenzace diabetu na pumpě je většinou střední nebo malé, u hůře spolupracujících pacientů žádné nebo dokonce se jejich mohou výsledky zhoršit,“ upozorňuje na možná rizika docent Prázný. Přesto jsou podle něj někteří pacienti s cílem zlepšit kompenzaci diabetu svým lékařem k pumpě „často v dobré víře dotlačeni“. „Řada pacientů pumpu chce, potřebuje a profituje z ní, byť bohužel se tyto skupiny zcela nepřekrývají, ale velká část ji nepotřebuje a v současné době, kdy máme velmi kvalitní inzulínová analoga s dlouhodobým vyrovnaným bazálním působením a ultrarychlý inzulín k jídlu, si vystačí pery – pokud k tomu mají senzor. Zlepšení na senzoru je dlouhodobé, setrvalé a velmi výrazné,“ shrnuje docent Prázný. Podle současný doporučení odborné společnosti by lékaři měli každému pacientovi s diabetem 1. typu nabízet trvalou monitoraci pomocí senzoru, edukaci a podporu při jeho používání. „Pacient se může rozhodnout senzor nepoužívat, ale i když pro to může mít racionální důvody, většinou se tím připravuje o významný benefit,“ dodává s tím, že je dostatečně prokázáno, že senzory v české diabetologie mohou dobře fungovat a současně šetřit finanční prostředky, protože senzor je levnější než pumpa. „Senzory jsou plošně dostupné a pojišťovny jej u pacientů s diabetem 1. typu hradí, pokud splňují určitá glykemická kritéria, dobře spolupracují a jsou ochotní se měřit, částkou zhruba 60 tisíc korun ročně. Pro většinu pacientů to umožňuje měření po většinu času až trvale. Předpis senzorů není vázán na diabetologická centra, ale je umožněn všem diabetologům, kteří jsou proškoleni certifikovaným kurzem Technologické sekce České diabetologické společnosti. Většina lékařů, kteří senzory chtějí psát, už certifikát mají, jedná se o několik set kolegů,“ dodává docent Prázný, který současně vede tuto sekci v odborné společnosti.
Mohlo by vás zajímat
Výsledky studie COMISIAR byly publikovány ve vůbec nejprestižnějším diabetologickém časopise Diabetes Care s impakt faktorem 15,3, který vydává American Diabetes Association. V aktuálním lednovém vydání tuto studii žurnál dokonce označil za jeden z „highlights“ čísla. „Konečné výsledky studie byly publikovány v časopise Diabetes Care, ale v roce 2016 jsme publikovali v jiném americkém žurnálu Diabetes Technology and Therapeutics dílčí výsledky, které už v té době posloužily jako podklad k úspěšnému jednání s pojišťovnami v Česku a poté je použil například Medicare („obdoba“ VZP v USA) ve svém zdůvodnění, ve kterém se rozhodl hradit senzory u pacientů na pumpách i perech. Byla to jediná studie se senzory, o kterou se v odůvodnění opřeli,“ popisuje diabetolog Šoupal. Studie velmi zaujala také na konferenci European Association for the Study of Diabetes konané v Barceloně, kde byla tato práce označena za jednu z hlavních událostí současné diabetologie.
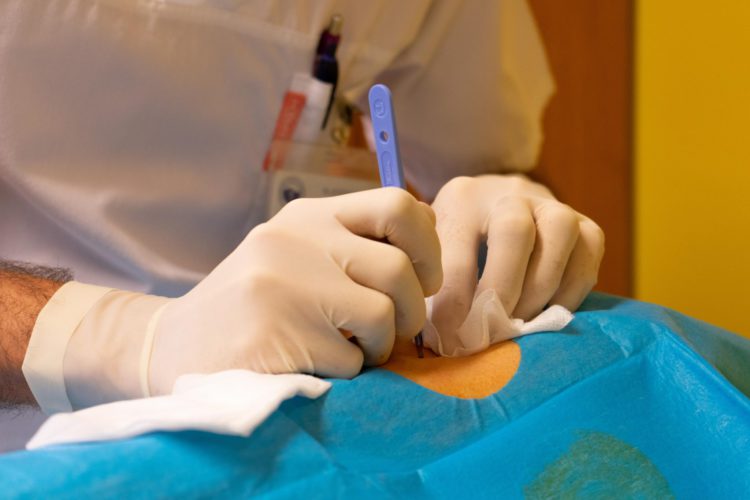
„Zavedení implantabilních glykemických senzorů představuje v léčbě cukrovky obrovský posun. Po objevení inzulínu a zavedení glukometrů v sedmdesátých letech se jedná fakticky o třetí historický milník. Na rozdíl od glukometru kontrolují senzory hodnoty glykémie nepřetržitě a díky integrovaným vibračním alarmům varují pacienta například před blížící se hypoglykémií. Je mi ctí, že se naše nemocnice zařadila mezi první pracoviště v Evropě a vůbec první v České republice, která může pacientům nový typ senzorů nabídnout,“ uvedl profesor David Feltl, ředitel VFN, který studii považuje za příklad úspěšného „exportu české vědy“. Tato nemocnice navíc byla jedna z vůbec prvních, kde implantovali podkožní glykemický senzor, který funguje dlouhodobě. Konkrétně se pomocí malého řezu zavádí do podkoží. Tento senzor je spojen s vysílačem, který je schopen pacienta upozornit na blížící se hypoglykémii či hyperglykémii pomocí vibrací, což je výhodné zejména pro pacienty se zhoršeným zrakem, kteří obtížně čtou údaje v mobilní aplikaci. „Tento vysílač lze sundat, pokud pacienti nechtějí, aby byl vidět. Mohou se tak věnovat bez problémů i kontaktním sportům nebo společenským povinnostem,“ dodává Jan Šoupal.
Ludmila Hamplová
Foto: VFN