Podobně jako v jiných oblastech, i v dlouhodobé péči covid-19 zdůraznil chronické problémy. Nedostatek zdravotnického personálu v pobytových zařízeních a řada dalších aspektů usnadnila v některých domovech šíření viru. O to intenzivněji tak nyní vyvstává potřeba podpory komunitní péče a pro ty, kdo ve vlastním prostředí setrvat nemohou, pobytových služeb se zajištěním kvalitní zdravotní péče. Problematika přitom bude nabývat na významu s tím, jak populace stárne a poptávka po dlouhodobé péči tak bude narůstat. Na to, jak by proměna, na kterou v Česku marně čekáme už třicet let, měla vypadat, se zaměřila nová analýza Asociace poskytovatelů sociálních služeb s názvem Reforma dlouhodobé péče pro Českou republiku, kterou vypracovali prezident asociace Jiří Horecký, analytik veřejné a sociální politiky profesor Martin Potůček, ředitel Centra zdravotně-sociálních studií CEVRO Institutu Milan Cabrnoch a geriatr a internista Zdeněk Kalvach. Asi největším problémem je přitom podle studie to, že v dlouhodobé péči chybí provázanost a koordinace.
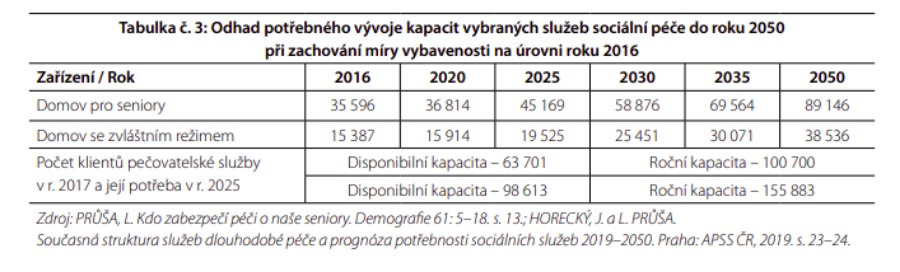
Na neutěšený stav v oblasti dlouhodobé péče v Česku je poukazováno již mnoho let, dosavadní pokusy o řešení problému ale narazily. V současnosti jsou tak kapacity nedostatečné – podle odborných odhadů je převis poptávky nad nabídkou kolem 20 tisíc lůžek. Zejména nám ale scházejí službykomunitního typu, a to hlavně ty terénní – celková okamžitá kapacita pečovatelských služeb, která byla v roce 2016 celkem necelých 64 tisíc osob, by se měla do roku 2025 navýšit na téměř 99 tisíc.
„I když pobytová zařízení dlouhodobé péče musí být nezbytně rozvíjena, prioritou musí být služby komunitní, respektive služby komunitního typu (terénní, ambulantní, respitní), tedy služby, které vedou ke snížení a oddálení potřeby dlouhodobého (trvalého) poskytování pobytových služeb (dílčím úkolem pobytových zařízení jsou respitní krátkodobé pobyty, jako je podpora přetížených laických rodinných pečujících),“ píší autoři v analýze.
Pokusů o reformu už přitom v posledních letech proběhla celá řada. Zatím nejdále se podle autorů dostal věcný záměr zákona o dlouhodobé péči, který vznikl v letech 2010 a 2011 a předpokládal, že dojde k zásadnímu navýšení domácí péče. Ministerstvo zdravotnictví i MPSV ho společně předložily do připomínkového řízení, legislativní rada vlády ho ale nedoporučila ke schválení kvůli technickému provedení s tím, že by se mělo jít spíše cestou novelizace již existujících právních předpisů. To už se ale nepodařilo.
Pokud bychom se pak podívali na současné volební období, vznikla meziresortní skupina pro řešení dlouhodobé péče, která se ale přestala po roce setkávat. MPSV a zdravotnictví si pak začaly připravovat vlastní návrhy řešení, které ale nebyly zveřejněny. Zbytek beztak malých nadějí na změnu nakonec definitivně zabil covid-19.
Pandemie navíc na chronické problémy posvítila. „Stávající nastavení podmínek pro poskytování základní zdravotní péče včetně ošetřovatelských úkonů v pobytových zařízeních neumožňuje jejich poskytování v dostatečném rozsahu, natož poskytování např. paliativní péče či zvládání mimořádných epidemiologických situací, s nimiž je třeba počítat i v budoucnu. To je o to závažnější, že do pobytových zařízení přicházejí vesměs lidé se závažnými zdravotními problémy,“ podtrhává analýza s tím, že důležité je komplexní zajištění ošetřovatelského procesu (včetně rehydratační infuze, ošetřování chronických ran či aplikace parenterálních léků), což ale vyžaduje zvýšení kompetencí zdravotnického personálu i legislativní a metodické změny.
Mohlo by vás zajímat
V některých pobytových zařízeních se také během epidemie projevila systémová neujasněnost toho, kdo je za potřebnou zdravotní péči zodpovědný. Obecně pak nebyly vytvořeny podmínky pro epidemiologicky bezpečné setkávání. „Dlouhodobé zákazy návštěv, k jakým bylo přistoupeno během epidemie covidu-19, způsobují závažný stres a vedly k závažným poruchám duševního zdraví, nezřídka až k ohrožení života osamělých izolovaných klientů,“ konstatuje analýza.
Základem je jasná vize a silné politické zadání
Důvodů, kvůli kterým dosavadní snahy o změnu pohořely, nacházejí autoři studie hned několik. Prvním z nich je fakt, že sociální a následná péče je pro zdravotnictví na okraji pozornosti. Proto je třeba, aby dlouhodobá péče byla prioritou jak v programech jednotlivých stran, tak ve vládním prohlášení, a byla iniciována veřejná debata se zapojením všech důležitých aktérů a institucí. To by také mohlo pomoci při rozetnutí problému nespolupracujících ministerstev, která doposud obvykle jen nadefinovala svou část „pomezí“.
Známým problémem pak je to, že služby (zdravotní i sociální) mají nevhodné a zcela rozdílné financování včetně spoluúčasti (ty terénní jsou navíc velmi podfinancované) a jejich struktura je nastavena nevyhovujícím způsobem. Na lůžkách akutní péče tak leží nezřídka sociální pacienti, zatímco vzhledem k nedostupnosti komunitní péče znemožňujeme mnohým lidem setrvat doma.
Základem pro to, aby se reforma v dalším volebním období povedla, je přitom podle analýzy jasná vize a silné politické zadání. „To znamená, že řešitel musí být připraven na odpor některých úředníků jednoho či druhého resortu, musí držet daný směr a zadání a důsledně jít za vytyčeným cílem. Neznamená to však nediskutovat či nedělat kompromisy jen z toho důvodu, aby bylo vytyčeného cíle rychle dosaženo,“ podtrhávají autoři analýzy.
Reformou by ale neměl být pověřen jeden resort, tedy buď zdravotnictví, nebo MPSV, a cestou není ani vytváření pracovních skupin s rovnoměrným zastoupením obou resortů. „Jediným efektivním způsobem je, aby celý proces reformy řídil (nebo silně supervidoval) např. předseda vlády ČR (obdobně jako řídí rady vlády, které jsou resortně průřezové), nebo aby vláda jmenovala osobu mimo oba resorty, která bude mít jasný mandát k předložení návrhu změn,“ uvádí analýza. Tvorba návrhu by pak měla probíhat v úzkém okruhu odborníků, kteří jej následně budou konzultovat. Pak je možné širší fórum, které však bude fungovat poradensky a nebude mít žádné řídící pravomoci, což by pak proces kvůli mnoha různým zájmům rozbouralo.
Propojování péče ovšem zároveň musí vycházet zespodu. „Zkušenosti z posledních více než 50 let ukazují, že nezbytné propojení zdravotní a sociální složky není možné shora (snahy o to jsou od 70. let 20. století, výsledek je tristní a metodiky, řízení, financování a pojmosloví k obecné škodě setrvale divergují ve zhoubné hře „na jako by“: jako kdyby v pobytových zařízeních sociálních služeb byli zcela zdraví lidé, co si nejspíše za ošetřeními k lékařům zajedou svými auty, v LDN byli příjemci péče, co přestali být lidmi, takže dožijí v „andělu“ a s nočním stolkem, a v terénu vše řešili praktičtí lékaři předepisující home care či doporučující pečovatelskou službu). Propojení je tedy možné jen zdola na úrovni designování a case managementu konkrétních lidí a na platformě obcí, nicméně se toto nezdaří bez promyšlené, účinné a koordinované podpory shora,“ vysvětlují autoři studie.
Kompetenční konflikty a demarkační bariéry
Klíčová místa, která je podle odborníků třeba řešit, jsou zajištění kvalitního a smysluplného poskytování zdravotních služeb v pobytových sociálních zařízeních, podpora ambulantních a terénních služeb i domácí péče, a harmonizace systémů financování. Mělo by tedy dojít k narovnání přístupu k veřejným financím pro poskytovatele sociálních i zdravotních služeb bez ohledu na právní formu a vlastníka, sladění spoluúčasti na úhradě služeb a otevření prostoru pro soukromé investice v sociálních službách. Z pohledu sociálních služeb chybí provázanost a komunikace se zdravotními službami, k tomu není financování navázáno na poptávku, takže lidé dostávají péči podle toho, kde je volná kapacita, a ne dle toho, jakou péči by potřebovali. Zároveň schází koordinace služeb na komunitní úrovni.
Z pohledu pacienta tak dochází k tomu, že nedostane informace o vhodné péči (nemluvě o dostupnosti v místě bydliště), a lidé nemají na koho se obrátit o radu. „Celá oblast dlouhodobé péče je prostoupena negativními kompetenčními konflikty i demarkačními bariérami mezi jednotlivými rezorty, profesemi, odbornostmi, což ztěžuje situaci uživatelů: mnozí lidé se ocitají na „území nikoho“, jejich problémy taxativně nikomu nepřísluší, jiní musejí poptávat více služeb, i když předpokládali, že jejich potřeby pokryje jedna služba,“ konstatuje analýza.
K jakým konkrétním změnám by tak podle Asociace poskytovatelů sociálních služeb mělo dojít? Důležité je posílení role praktického lékaře. Ten má i dnes hlavní roli v koordinaci zdravotní péče o klienta pobytového sociálního zařízení, bohužel ji ovšem řada lékařů neplní, protože na to nemají prostor a nejsou za to adekvátně placeni. Proto by bylo na místě začít je podporovat prostřednictvím vzdělávání a finančních nástrojů (úhradou za pravidelné funkční hodnocení, anamnestický souhrn a jeho aktualizaci, podporou pravidelných návštěv u obtížně mobilních pacientů či komplexní nákladovou regulací). Plnit svou roli by pak praktikům mohlo pomoci zřízení pozice case managera (nebo zdravotně-sociálního pracovníka či komunitní sestry) v každé obci s rozšířenou působností, který by také pomáhal například u lidí, jimž hrozí nutnost pobytu v instituci.
Pro klienty pobytových zařízení je také dnes velmi složité dostat se k ambulantním specialistům, protože nemají návštěvní službu a mnohdy není možná ani dálková konzultace. Proto by bylo vhodné zavést možnost péče v přirozeném prostředí pacienta, což platí zejména pro psychiatrii, ale také např. kožní, neurologii, oční nebo urologii. Zároveň by u oborů, kde lze využívat dálkové konzultace, bylo vhodné zavedení telemedicíny. Na místě je také zlepšit dostupnost geriatrie a paliativní péče, a to nejen pro klienty pobytových zařízení.
Známou věcí je, že se sociální služby perou s nedostatkem nelékařského zdravotnického personálu. Volají proto po podpoře vstupu mladých lidí do profese všeobecná sestra, praktická sestra, fyzioterapeut, nutriční terapeut a ergoterapeut. „Je nezbytné, aby součástí týmů dlouhodobé péče byli i kvalifikovaní zdravotničtí pracovníci, kteří se spolu s pracovníky pobytových služeb podílejí na péči dle potřeb pacientů/klientů, a to včetně zajištění potřebné rehabilitace, správného managementu geriatrických syndromů, péče o lidi s postižením i paliativní péče,“ píše se v analýze.
Větší roli by měly hrát obce
Velkou otázkou je také rozložení pacientů/klientů po jednotlivých typech dlouhodobé péče. Dnes totiž může stejný pacient skončit (bezplatně) v LDN, v domově pro seniory či domově se zvláštním režimem (se spoluúčastí), anebo v hospici. Je proto třeba jasně vymezit, kdo by měl patřit na jaké lůžko, případně časově omezit pobyt například degresivní úhradou.
„Lůžka dlouhodobé péče budou primárně poskytována lůžkovými zdravotnickými zařízeními a doplňkově (tj. spíše okrajově) také pobytovými sociálními službami (což jsou typově větší, specializovaná zařízení poskytující širší škálu zdravotních a sociálních služeb). Mohou také vznikat komplexy spojených zdravotních i sociálních služeb v celé šíři, včetně bydlení pro seniory (v ČR se připravují minimálně dva takové projekty). Je nutné vymezit personální a věcné vybavení i financování a spektrum pacientů,“ navrhují autoři analýzy.
Podle nich by bylo na místě domovy pro seniory a domovy se zvláštních režimem sloučit do jedné pobytové služby (domov ošetřovatelské/sociální péče) a přesně je vymezit. Část kapacit se přitom může transformovat na lůžka dlouhodobé péče. Ve výsledku by tak existovala lůžka zdravotně-sociální péče (primárně v nemocnicích, částečně v pobytových zařízeních sociálních služeb s akcentem na specializovanou lékařskou, zdravotně-ošetřovatelskou a rehabilitační péči) a lůžka sociálně-zdravotní péče (primárně v pobytových zařízeních sociálních služeb, výjimečně v nemocnicích s akcentem na sociální péči, kvalitu života či individuální přístup). Lůžka sociální by se měla ve chvíli, kdy budeme mít dostatek výše popsaných kapacit, zrušit či transformovat.
„Pobytové služby nesmějí nahrazovat terénní a ambulantní služby, důvodem jejich využití nesmí být ekonomická situace klienta, nedostupnost komunitních služeb v okolí klienta, řešení bytové situace klienta, ale výhradně zdravotně-sociální indikace,“ zdůrazňuje analýza.
Důležité je proto posílení zdravotních i sociálních terénních a ambulantních služeb a motivace poskytovatelů zajišťujících komplexní terénní služby (např. zdravotní domácí péči a pečovatelskou službu současně). Vedle toho je třeba podporovat bydlení pro seniory s navazujícími službami. V oblasti neformální péče by pak byla na místě větší podpora rodin (např. zvážit odměnu za trvalou péči a směřovat ji k pečujícímu), ale také kontrola (např. využívání příspěvku na péči).
V komunitní péči by se ale měly mnohem větší úlohy chopit obce. „Role obcí musí být posílena (což odpovídá někdejším zkušenostem s reformou dlouhodobé péče ve Švédsku). Právě obce mohou – a musí – sehrát klíčovou koordinační, depistážní a dispenzární roli,“ podtrhává analýza. „Na komunitní úrovni se ukazuje, jak naléhavá je potřeba provázat jednotlivé služby (především zdravotní a sociální, které jsou mnohdy zcela oddělené), koordinovat přístup a individualizovat jej na míru danému člověku. Nezanedbatelná je přitom role praktických lékařů,“ dodávají autoři.
V neposlední řadě je třeba posílení i v oblasti respitních služeb. Jejich kapacity jsou dnes obvykle využívány ne pro odlehčení pečujícím osobám, ale k vykrývají nedostatečné kapacity pobytových sociálních služeb. Vedle posílení kapacit by také podle Asociace poskytovatelů sociálních služeb bylo vhodné zvážit zavedení povinné kapacity respitních lůžek v pobytových sociálních službách, což by umožnilo využít lůžka, která jsou dočasně volná třeba z důvodu hospitalizace ve zdravotnických zařízeních.
Michaela Koubová








