Péče o pacienty s duševním onemocněním naráží v České republice na nejednu překážku. Tou vůbec největší jsou personální kapacity (problematice jsme se věnovali v minulém vydání ZD), problém je ale také návaznost a koordinovanost služeb. Klíčem k tomu, jak situaci napravit, je multidisciplinární přístup, a to jak na úrovni jednoho zařízení, tak v regionu a kraji. Touto cestou se přitom chce vydat Centrum duševní rehabilitace Beroun spadající pod zdravotnický holding AKESO, které by vedle samotného poskytování péče rádo nabídlo platformu pro setkávání odborníků. Bylo by zároveň na místě, aby i v dalších krajích fungovalo jedno komplexní centrum, které bude zajišťovat krizovou a akutní péči. Na něj by pak měly být navázány v partnerském režimu další služby tak, aby pacient systémem nepropadl a dostal potřebnou pomoc. Problematice se věnovalo sympozium Zdravotnického deníku s názvem Psychiatrie – management a ekonomika péče, které se konalo 20. února v Praze.
„Jsme svědky toho, že v některých regionech dochází k úbytku psychiatrických ambulancí a nemá je kdo nahradit. Stávající ambulance jsou přetížené, což vede k tomu, že pacienti cestují za psychiatrickou péčí do větších center, což je akceptovatelné, pokud jsou v dobrém stavu, ale v situaci, kdy jsou v hluboké depresi nebo se zhorší jejich psychický stav, je to překážkou v čerpání ambulantní péče,“ poukazuje Jan Knopp, který má psychiatrickou ambulanci v Brně.

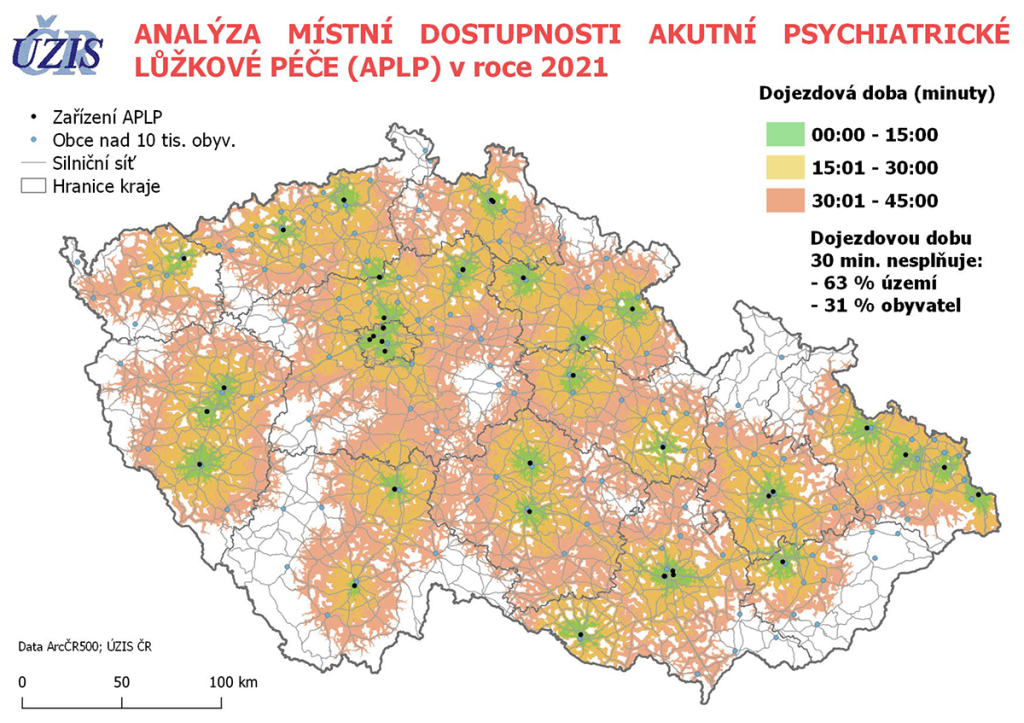
Co se pak týče akutní lůžkové psychiatrické péče, nesplňuje dnes dojezdovou vzdálenost danou vyhláškou, která je stanovena na 30 minut, 63 procent území ČR a 31 procent obyvatel. Problémy přitom mívají i poměrně dost zalidněné oblasti, jako je Příbramsko, Berounsko či pomezí se Slovenskem. „Tam máme poušť služeb a dostupnosti akutní péče. Přitom právě toto přispět k řešení nedostatku ambulancí – že u akutního oddělení bude fungovat ambulance, kam se člověk může obrátit,“ poukazuje Martin Hollý z Centra duševní rehabilitace Beroun.
Jak známo, jedním z cílů celé reformy psychiatrie je převést co největší množství pacientů z psychiatrických nemocnic do komunitní a ambulantní péče. V tuto chvíli jsme se ale od strategie odchýlili v tom, že se příliš nedaří budovat právě akutní lůžková oddělení ve všeobecných nemocnicích. Jejich péči tak stále suplují psychiatrické nemocnice, i když se počet lůžek pomalu daří snižovat s tím, jak se pacienti přesouvají do jiných typů péče.

„Rádi bychom, aby péče byla dostupná i v menších nemocnicích. Proto Psychiatrická společnost vypracovala koncepční materiál, který se týká poskytování akutní a krizové péče. V něm se snažíme péči odstupňovat, a to i personálně, aby část akutní péče mohla poskytovat také oddělení, která ji nezvládnou v režimu 24/7. Proto bychom potřebovali změnit a nastavit kritéria pro poskytování péče pro celý systém, aby bylo jasné, kdy je třeba krizová péče, kdy pacient potřebuje akutní péči, a případně zda stačí ve všeobecné nemocnici, nebo je na místě specializovaná péče v krajské či fakultní nemocnici. Jde o to, aby pacienti byli zachyceni včas a byli rychle a adekvátně zaléčeni tak, aby nepropadávali následnou péčí a nedocházelo ke chronifikaci potíží,“ shrnuje předsedkyně České psychiatrické společnosti Simona Papežová.
Bohužel však dnes stále řada pacientů systémem propadává. Ze zhruba 13 tisíc z hospitalizace propuštěných pacientů v roce 2021 jich deset tisíc začalo posléze navštěvovat ambulantního psychiatra – a to navzdory tomu, že doporučení vyhledat psychiatrickou ambulanci obvykle dostanou v podstatě všichni. Ještě patrnější je problém na tom, že v roce 2021 spáchalo do dvou měsíců od propuštění z nemocnice sebevraždu v přepočtu na sto tisíc psychiatrických hospitalizací 250 lidí. Zároveň po propuštění z hospitalizace v důsledku pokusu o sebevraždu vyhledá ambulantního psychiatra do jednoho měsíce jen zhruba 40 procent pacientů a do týdne necelá čtvrtina.

„To znamená, že buď špatně plánujeme propuštění, nemáme dostatek servisu či dostatečnou propustnost – člověk zavolá do psychiatrické ambulance, a tam dostane kvůli přetížení termín za dva týdny, což mnohdy nestačí,“ konstatuje Martin Hollý.
Nikdo není šéf
Proto je zásadní, aby péče byla koordinovaná. „V psychiatrii se často setkáváme s lidmi, kteří mají mnoho potřeb. Většina potřeb jejich psychický stav nějak ovlivňuje, takže zaléčení jen úzce psychiatrické symptomatiky nevede dlouhodobě k úzdravě. Právě pokrytí některých těchto potřeb, i když se zcela nedaří symptomaticky zasáhnout, zvyšuje kvalitu života a umožňuje člověku zpětné začlenění. Jenže pokud máme šest excelentních profesionálů, kdy si každý vezme jednu potřebu a vytvoří si terapeutický cíl, tak pokud nejsou koordinovaní, může to vést k výsledku, který není pro pacienta ani systém efektivní,“ vysvětluje Martin Hollý.
Do popředí reformy psychiatrie se proto dostává multidisciplinarita, díky níž je možné naplňování potřeb lidí s duševním onemocněním koordinovat a plánovat. Multidisciplinaritu je přitom dnes možné rozlišit na tři úrovně. První z nich je uvnitř oddělení či daného zařízení, kde by tak neměla platit hierarchie, kdy lékař určuje celému týmu, co je správně jak pro pacienty, tak pro své kolegy, ale tým by měl na plánování péče pracovat společně. Další úroveň spočívá v síťování služeb v blízkém okolí, tedy mezi lůžkovými zařízeními, komunitními týmy i centry duševního zdraví, a třetí je multidisciplinarita na krajské úrovni (čili mezi obcemi, službami, běžnou komunitou a dalšími sektory), která se ovšem u nás zatím příliš nedaří.

Zleva Simona Papežová, předsedkyně České psychiatrické společnosti, náměstek VZP Jan Bodnár, Martin Hollý, Centrum duševní rehabilitace Beroun, AKESO holding a.s, profesor Tomáš Kašpárek, přednosta Psychiatrické kliniky FN Brno, poradce ministra zdravotnictví a proděkan Lékařské fakulty Masarykovy univerzity, Jan Knopp, Psychiatrická ambulance Brno, a ředitel NÚDZ Petr Winkler na sympoziu Zdravotnického deníku s názvem Psychiatrie – management a ekonomika péče, které se konalo 20. února v Praze v prostorách Enforum event space.
„V této struktuře nikdo není šéf. Uvědomuji si, že to zní idealisticky. Nakonec se totiž musí někdo podepsat, dát razítko, a když se něco stane, policie přijde za ním. Zodpovědnostní struktura je tedy něco, co jde vedle, ale často se to staví tak, že jde proti modelu – tak to ale nemusí být. Bohužel se však mnoho času a energie ztrácí na to, že si vysvětlujeme, kdo má lepší razítko, než abychom spolu hledali řešení pro klienta,“ konstatuje Hollý, který podtrhává, že při multidiciplinárním modelu péče na úrovni regionu/kraje je důležité, že nejde o hierarchické uspořádání, ale o partnerství. I nemocnice, která může poskytovat ostatním zázemí, se totiž potřebuje opírat o ambulance a komunitní zařízení.
Berounské centrum chce zavlažit poušť psychiatrické péče ve Středních Čechách
O moderní přístup k péči o klienta se bude brzy snažit budované Centrum duševní rehabilitace v Berouně. „Projekt je koncipován tak, abychom naplňovali potřeby setkávání a propojování služeb. Chceme odejít od materiálně-technického vybavení, které je spíše kontrolující, k tomu, které vyzývá ke komunikaci. Velký krok je například vytvoření jídelny, která bude sloužit jak zaměstnancům, tak pacientům centra duševní rehabilitace. To se v našich končinách neděje, v zahraničích nemocnicích jsem se s tím ale setkal – pokud je pacient ve stavu, kdy může chodit do veřejného prostoru, sdílí kantýnu se zaměstnanci nemocnice,“ poukazuje Martin Hollý.
Berounské centrum ale nemá být jen o lůžkách, ale právě o kontinuitě péče. I když tak centrum ještě nebylo oficiálně otevřeno, má za sebou dvě regionální konference a snaží se dávat najevo otevřenost ke spolupráci s komunitními a dalšími zařízeními.
Mohlo by vás zajímat
„Intenzivní spolupráce s regionem by měla fungovat v dosahu akutní péče. Teď nemluvíme o nadregionálních specializovaných psychoterapeutických programech, kde můžeme využívat digitální platformu, abychom byli v kontaktu. Kam bude sahat spolupráce v akutní péči, nyní řešíme se záchrannou službou Středočeského kraje. Jen pro představu: ve standardním modelu vyrůstajícím na soudním řádu, který určuje, kam můžeme nařizovat ochranné léčení, nyní patří Benešovsko k nemocnici v Havlíčkově Brodě,“ načrtává neutěšenou dostupnost péče na Berounsku, Benešovsku či Příbramsku Hollý.
Centrum duševní rehabilitace v Berouně by nyní mohlo nejen „zavlažit“ poušť služeb péče o duševní zdraví ve Středočeském kraji, ale také poskytnout platformu pro setkávání odborníků. Podle Hollého by lůžkové zařízení mělo být aktivní v tom, aby tuto možnost nabídlo menším poskytovatelům, kteří nemají takové zázemí, a podporovalo networking.

Zdá se přitom, že mnozí ambulantní lékaři i z jiných částí republiky by také takovou možnost uvítali. „Když jsem začínal, bývaly každý pátek pravidelné semináře na psychiatrické klinice, kde byl prostor pro odborné vzdělávání, ale i setkávání, předávání zkušeností a řešení regionálně příslušných témat. Byl bych rád, kdybychom i my v našem regionu mohli na něco takového navázat,“ říká Jan Knopp.
Zatímco ale v Brně či Praze je pokrytí širokým spektrem služeb, ve Středních Čechách a na dalších místech jsou na tom podstatně hůře. Proto šéfka psychiatrické společnosti Simona Papežová vznik centra v Berouně velmi vítá. „Kdyby se podobných center v regionech, kde žádná péče není, rozjelo více, bylo by to skvělé. Jsou tu programy, které dokážou zabránit tomu, aby se pacient dostal do stavu, kdy jsou potíže chronické a těžko se s nimi pracuje,“ podtrhává Papežová.
Zásadní problém je krizová péče
Podle přednosty Psychiatrické kliniky FN Brno, poradce ministra zdravotnictví a proděkana Lékařské fakulty Masarykovy univerzity Tomáše Kašpárka už u nás model, kdy se služby napojují na nějaké regionální centrum, existuje, a budeme k němu ale muset doputovat i v systematičtější podobě – a to i proto, že se akutní psychiatrickou péči zřejmě všude nepovede dostat do menších všeobecných nemocnic.
„Minimálně akutní péče u závažných duševních nemocí musí být navázána na všeobecnou nemocnici, takže asi doputujeme do modelu, kdy budeme mít regionální centra komplexní psychiatrické péče, která budou doplněna dalšími službami v regionu. Není to jen o akutní psychiatrické péči pro dospělé, ale i pro děti,“ zdůrazňuje Tomáš Kašpárek.
Jak už ale bylo naznačeno výše, velký problém v regionech máme také s krizovou péčí, kterou by taková komplexní centra měla zahrnovat. „Je to jeden z klíčových prvků, které musíme do systému dostat, protože je to cesta k časným intervencím a depsychiatrizaci spousty potíží. V naší koncepci krizové péče se počítá s tím, že by šlo o krajská centra. Je pak otázka, zda to má být přímo v krajském městě, nebo už jsou někde vytvořené podmínky, aby jako krajské centrum fungovalo něco jiného, například Beroun nebo ve Zlínském kraji Kroměříž,“ doplňuje profesor Kašpárek.
Právě krizová péče je obrovský problém i podle pojišťoven. Centra duševního zdraví totiž slouží pro pacienty se závažnými duševními onemocněními, jako je schizofrenie, v ovšem době, kdy přibývá lidí s poruchami nálad a dalšími lehčími duševními problémy, bychom potřebovali rychlou, dostupnou pomoc i pro tyto pacienty.

„Krizová péče trápí odbornou veřejnost i pacienty desítky let. Začali jsme se závažnými duševními onemocněními, protože jsme je vnímali jako nejpotřebnější skupinu a řešit vše najednou nebylo reálné. Na druhou stranu se tak psychiatrie dostala na stůl. Úhradu dne krizové péče pro několik stávajících center jsme řešili na ministerstvu zdravotnictví v roce 2012, ale bylo řečeno, že pro tři centra není třeba nastavovat financování. Jenže ve chvíli, kdy není nastaveno financování, se nemůže síť služeb rozvinout. S úhradou jsme takto neuspěli několikrát a zkusili jsme i pilot center duševního zdraví s krizovou složkou pro celkovou populaci, ovšem ukázalo se, že tudy cesta nevede. V současné době se potřeba ještě zvýraznila, ale zároveň k tomu již jednotliví aktéři včetně pojišťoven přistupují jinak,“ popisuje Simona Papežová.
Podporu krizové péče potvrzuje náměstek VZP pro zdravotní služby Jan Bodnár. „Každý region by měl mít jasnou strukturu péče, zvláště z hlediska krizové pomoci. To v tuto chvíli nemáme. Někde služby neexistují, jinde sice jsou, ale schází jim funkční propojení. Přitom v propojování zdravotních služeb je budoucnost. Nemáme tu totiž dostatečné personální kapacity, takže i kdybychom v každém kraji postavili alespoň jednu krizovou jednotku, jako je RIAPS v Praze, nemáme, kdo by tam pracoval. Proto musíme hledat alternativní cesty, které jsou mimo jiné v lepší strukturaci sítě,“ dodává Jan Bodnár s tím, že jeho přáním je, aby v každém kraji fungovala přinejmenším jedna krizová intervence.

Laskavé poděkování za podporu sympozia patří holdingu AKESO.
Foto: Radek Čepelák
Michaela Koubová