Jde o téma, které poslední dobou zaznívá čím dál častěji a hlasitěji: jak zaplatíme nákladnou léčbu, jejíž objem prudce roste a v nadcházejících letech má trend pokračovat? Zatím se náklady dařilo balancovat úsporami v oblasti již zavedených léků. Jejich potenciál se ale tenčí a bude tedy třeba najít cestu, kterou do budoucna zdravotnický rozpočet udržet. Už nyní si přitom lékaři stěžují na to, že musí za plátce a politiky činit rozhodnutí, kdo má v léčbě přednost – a to na základě ne klinických, ale ekonomických měřítek. Do budoucna proto volají po tom, aby byla řečena jasná pravidla. Mezi kroky, které by řešení napomohly, patří podle účastníků pondělního sněmovního semináře Financování inovativní léčby, příležitosti a limity větší informovanost pacientů zejména o ceně léčby, do budoucna pak platba za efekt místo paušálů.
„Pokud chceme střednědobě ufinancovat zdravotní péči, musíme v České republice zásadně změnit koncept přístupu a vzorec odměňování zdravotních služeb. Je třeba posunout se od toho, kdy platíme za dostupnost a hustotu sítě, tedy konceptu švédského stolu. Čím dál tím víc konceptů směřuje k tomu, že by se mělo platit za efekt, tedy za to, co daná zdravotní služba přinese,“ zdůrazňuje farmakoekonom Tomáš Doležal z institutu iHeta.
Podle Doležala nelze očekávat, že v nových lécích a technologiích půjde do budoucna hledat úspory. Zato ale budou zvyšovat kvalitu a efektivitu zdravotnictví, proto by Doležal šel raději než stavěním bariér cestou hledání financí jinde. Podle analýzy iHeta vycházející z probíhajících správních řízení by přitom v případě, že by všechny přípravky vstoupily do úhrad, bylo příští rok potřeba navíc 1,9 miliardy korun oproti současnosti, v roce 2020 5,6 miliardy a 2022 více než 6,6 miliardy korun. Z podkladů k řízením ovšem také vyplývá, že by všechny tyto léky měly v součtu do budoucna přinést lidem 77 761 let kvalitního života.
Otázka, která je v tomto bodě nejčastěji na stole, je výběr těch nákladných léků, jejichž efekt bude vzhledem k jejich ceně pro systém přijatelný. „Například u mnohočetného myelomu jsou ceny některých léků stonásobné oproti tomu, co bylo dřív, a prodlužuje se život o tři týdny. Je otázka, jestli je to adekvátní. Když si vezmu lék na cystickou fibrózu, ten prodlouží život o 25 let a zlepší jeho kvalitu natolik, že člověk může pracovat, odvádět daně a nezatěžovat sociální systém,“ poukazuje poslanec David Kasal (Ano).
Podle Doležala nám v tomto nezbývá, než se spolehnout na metodiku QALY, která oceňuje délku a zároveň kvalitu života (viz také zde). To, že inovativní léky skutečně v reálu zkvalitňují a prodlužují život, přitom ukázala například Lichtenbergova studie z roku 2012, podle níž v Německu mezi lety 2001 a 2007 vzrostla očekávaná délka života o 1,4 roku – a to navzdory tomu, že klesl počet nemocničních lůžek na obyvatele. Za třetinou prodloužené doby života (tj. 0.5 roku) stojí právě inovativní léky. Státy s vyšší spotřebou léků tak mají vyšší délku života. Podobná studie zaměřená na Francii v letech 2000 až 2009 došla k tomu, že inovativní léky stojí za třemi a půl měsíci života navíc (pětina tamního celkového prodloužení). Autoři se přitom domnívají, že rozdíl je dán pomalejším nástupem léků na trh ve Francii. Vstup nových léčiv v těchto zemích sice zvýšil náklady na zdravotní péči o 125 dolarů na hlavu, ale 87 procent bylo kompenzováno úsporami v nemocniční péči. Že se investice do léčby vrací i u nás, ukazuje registr pacientů s roztroušenou sklerózou ReMuS. Zaměstanost pacientů, kteří mají k dispozici biologickou léčbu, je totiž obdobná jako u ostatní populace do 65 let, maximálně s tím rozdílem, že mají více částečných úvazků.
Globální problém
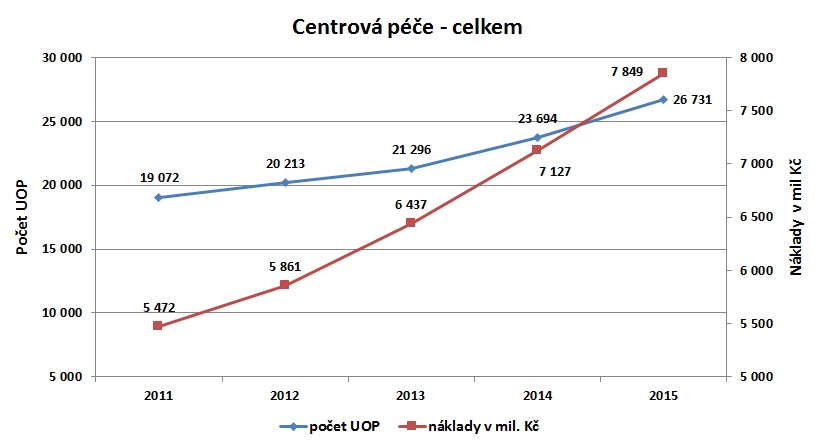
Nákladná léčba je regulována už dnes, a to poskytováním ve smluvních centrech. Centrovou péči tak dnes zajišťuje 63 poskytovatelů zdravotnických služeb, přičemž se v ní léčí pacienti 55 diagnostických skupin, a to prostřednictvím 171 léčivých přípravků ve 150 ATC skupinách. Celkem bylo od roku 2006 v centrech se zvláštní smlouvou léčeno 78 865 pojištěnců VZP, za první tři čtvrtletí tohoto roku to pak bylo 30 073 pojištěnců. A zatímco v roce 2009 centrové léky spolkly tři procenta zdravotnického rozpočtu, nyní jsme na šesti procentech. K tomu je ovšem třeba dodat, že do loňska stoupl počet léčených pacientů o 50 procent (průměrné náklady na pacienta jsou stále stejné, pohybují se kolem 300 tisíc korun ročně). To je velmi důležité i proto, že například v onkologii, ale i řadě dalších odborností, prevalence i incidence chorob roste.
Mohlo by vás zajímat
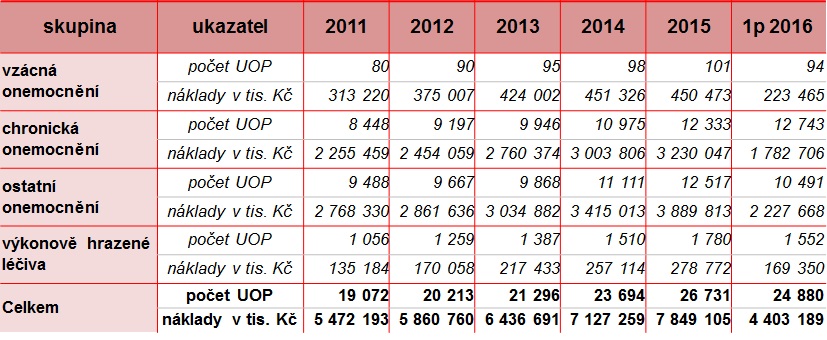
Přestože centrová péče stoupá už několik let, letos se ještě k tomu předpokládá akcelerace růstu, a to o meziročně o celých 20 procent. Nelze přitom doufat, že se do budoucna situace změní, jak bylo ostatně naznačeno výše. Nejde ovšem o situaci, která by se týkala jen České republiky. Podle Horizon Scanning NHS/NICE v Británii byl počet vytipovaných přípravků s velkým klinickým přínosem a zároveň velkým dopadem do rozpočtu v roce 2015 kolem 30, v letošním i příštím roce už je ale číslo dvojnásobné.
„Jak roste počet přípravků, zvyšují se náklady spojené s touto terapií a tlak na veřejné rozpočty. Dnes už je jasné, že je ve výhledu několika let reálně ohrožena i stabilita zdravotnických rozpočtů v mnoha zemích EU. Není to jen lokální, ale problém globální,“ konstatuje Milan Krotký, ředitel odboru léčiv a zdravotnických prostředků VZP.
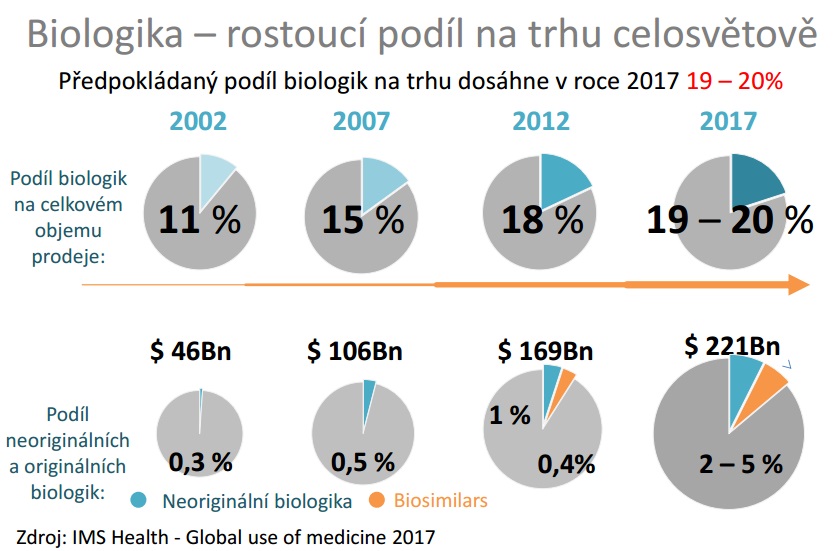
Otázkou je, jak se budou věci vyvíjet i na evropské úrovni. Častým tématem diskusí totiž je urychlení vstupu nových léčiv. Evropská léková agentura (EMA) proto uskutečnila projekty, které se na tuto problematiku zaměřují. Řadu reakcí poté vyvolal report z pilotní fáze projektu Adaptive Pathway, který EMA interpretovala jako úspěšný a na jehož základě chce některé principy zahrnout do regulatorních procesů.
„Dnes jsme svědky snižování už tak zerodovaného standardu prokazování účinnosti a bezpečnosti léků. Podle některých autorů dochází k signifikantnímu nárůstu nejistoty – pacient může být vystaven léku, který může být neúčinný nebo ho poškodit. Tento přístup se v praxi zdůvodňuje tím, že jsou tyto léky určené pro pacienty, kteří nemají jiné alternativy. Když je ale potenciálně nebezpečný, marginálně účinný nebo neúčinný lék předepisovaný a hrazený, cena pro společnost, ale i pro pacienta, může být příliš vysoká. Tyto léky totiž odčerpávají prostředky, které mohou být s daleko větší jistotou použity na jiné terapie, o kterých máme dost informací a víme, že se vyplatí,“ vysvětluje Milan Krotký.
Situace bývá někdy složitá také u tzv. orpan drugs, tedy léků na vzácná onemocnění. Podle Krotkého totiž nastává riziko, že cena léku akceptovaná pro malou skupinu pacientů bude zneužita po vstupu do dalších indikací s obrovským dopadem do rozpočtu. Výsledkem je řada orphan drugs, které vzhledem k dosaženému obratu patří mezi blockbustry. Další otázkou je vztah ceny a nákladů na výzkum, kde by podle Krotkého byla na místě větší transparentnost ze strany farmafirem.
Bez vize to nepůjde
I když u nás mají léky jako jediné ve zdravotnictví jasně danou cenotvorbu (na rozdíl např. od zdravotnických prostředků, technologií a výkonů), ani na tomto poli není situace úplně jednoduchá. Stává se, že SÚKL dojde k tomu, že lék nemůže pustit na trh kvůli nákladové efektivitě nebo dopadu do rozpočtu. Pošle pak držitele registrace za plátci, aby se dohodli. „Tady se dostáváme do situace, kdy se pohybujeme na tenkém ledě. Tato část vyjednávání by se měla odehrát ve 14 dnech a není formalizovaná – není definováno, jaká mají zdravotní pojišťovny práva a co mohou požadovat, aby jejich vyjednávání bylo efektivní. Naopak jsou pod tlakem, že se stávají brzdou vstupu nových léků na trh. Nakonec se nějaká dohoda uzavře, přičemž podmínkou je, aby byla utajená,“ popisuje Krotký s tím, že by bylo na místě, aby byla role pojišťoven v tomto bodě formalizovaná a posílená.
U cenotvorby pak navíc Krotký poukazuje na to, že náš systém postavený na externích referencích cen selhává – právě kvůli zmíněným utajeným ujednáním, které jsou běžné v celé Evropě. „Skutečné ceny produktů, za které jsou obchodované na jiných trzích v rámci EU, nejsou známé. Dostali jsme se do situace, že všechny země mají tajná ujednání a dobrovolně se zavazují, že si tyto informace nebudou sdělovat. Dokumenty na evropské úrovni do budoucna vyzývají, aby jak plátci, tak lékové agentury vzájemně komunikovali a tyto informace si začali vyměňovat. Je otázka, jak to pak využít při cenotvorbě, ale fakt, že nevíme ceny a nevědí je ani ostatní země, dává farmaceutickým firmám při vyjednávání relativně silnou pozici,“ myslí si Krotký.
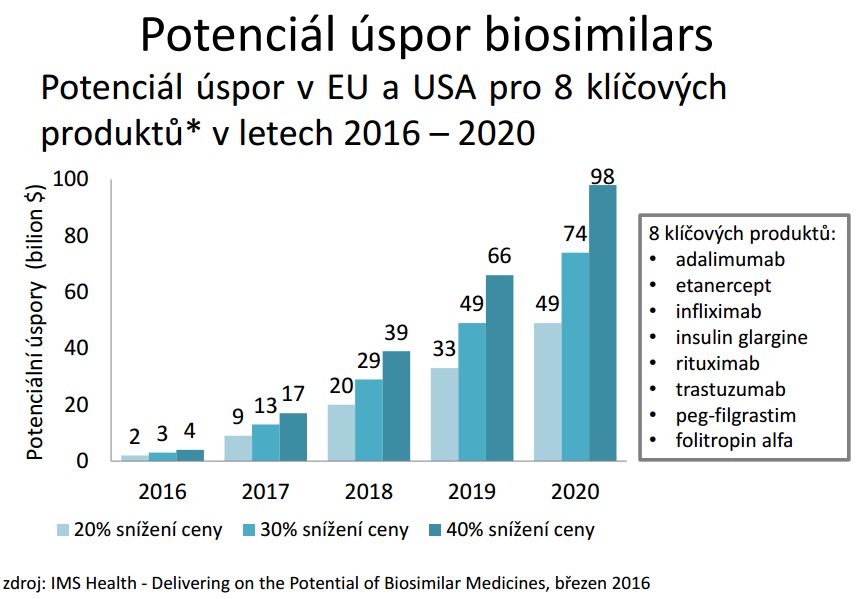
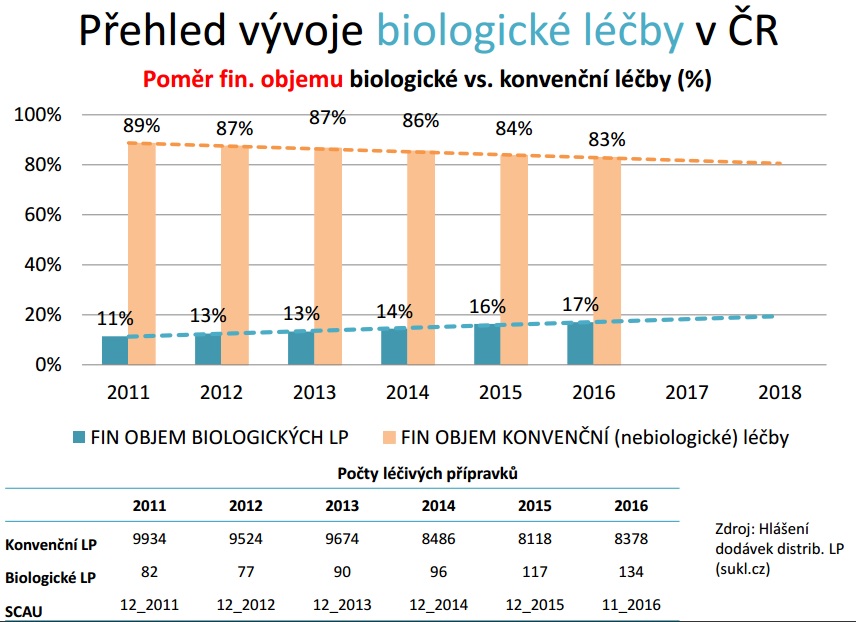
Podle farmakoekonoma společnosti Pharmeca Jindřicha Kotrby ale v systému zůstává potenciál řady úspor. Jsou jím například biosimilars, díky nimž by pak bylo možné zvýšit proléčenost pacientů (u revmatoidní artritidy se totiž v roce 2014 pohybovala proléčenost biologiky na třech procentech, zatímco v zemích E15 to bylo 20 až 30 procent). Velkých úspor v posledních letech dosáhla VZP také díky pozitivním listům, do budoucna však lze na tomto poli očekávat stagnaci. Prostor zůstává na poli zdravotnických prostředků, které u nás nemají standardizovanou cenotvorbu jako léky, prozatím ale snažení o komplexní řešení na tomto poli nebylo úspěšné a velký problém je i prosazování dílčích změn u prostředků, kde jsou zjevné rozdíly mezi reálnou cenou a maximální úhradou (viz inkontinenční pomůcky). Rezervy podle Kotrby máme také v možnosti úhradových soutěží, povinné generické substituci, plýtvání přípravky, kdy se do lékáren vracejí léky, či revizi úhrad zdravotních výkonů.
Ze strany zdravotních pojišťoven však zaznívá jasný požadavek: říct si, čeho vůbec chceme dosáhnout. „Diskuse by měla být širší. Je to otázka na ministerstvo a politickou reprezentaci, abychom si řekli, jak chceme, aby naše zdravotnictví vypadalo ve výhledu třeba deseti let a co pro to budeme moci udělat. Pokud si neřekneme cílový stav, budeme neustále tápat ve tmě,“ apeluje Milan Krotký.
Místo švédského stolu houska se salámem
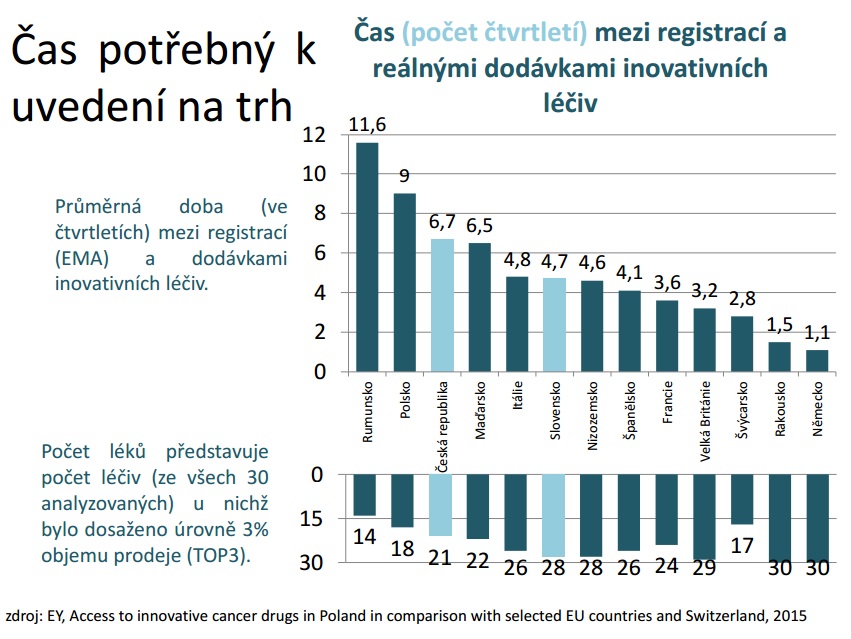
Vraťme se nyní k dostupnosti léčiv. Zatímco EMA se ji snaží zvýšit, u nás zůstáváme v tomto směru pozadu. Podle analýzy společnosti Pharmeca zahrnující 30 inovativních léčiv uplyne mezi registrací a dodávkou přípravku u nás průměrně rok a půl, zatímco v sousedním Německu a Rakousku to je tři až pět měsíců. Profesor Jindřich Fínek z Onkologického a radioterapeutického oddělení FN Plzeň k tomu ovšem dodává, že to lékařům příliš nevadí. „To, co nám vadí, je, že když přípravek získá úhradu a nemocnice uzavře dodatek ke zvláštní smlouvě, máme rozpočet na deset nemocných – a ono jich přijde padesát. Lékař by neměl rozhodovat mezi dvěma, třemi či více pacienty, kteří splňují indikační kritéria, komu lék dá nebo nedá,“ zdůrazňuje Fínek. „Rozhodnutí, která jsou ekonomická, máme přikrývat bílým pláštěm a vysvětlovat pacientovi jako rozhodnutí zdravotnická. To je zcela v rozporu v naší přísahou,“ přidává se docentka Petra Tesařová z Onkologické kliniky VFN a 1. LF UK. „Potřebujeme veřejnosti otevřeně přiznat, že na některou terapii zatím nemáme, a nezastírat to odbornými důvody,“ doplňuje.
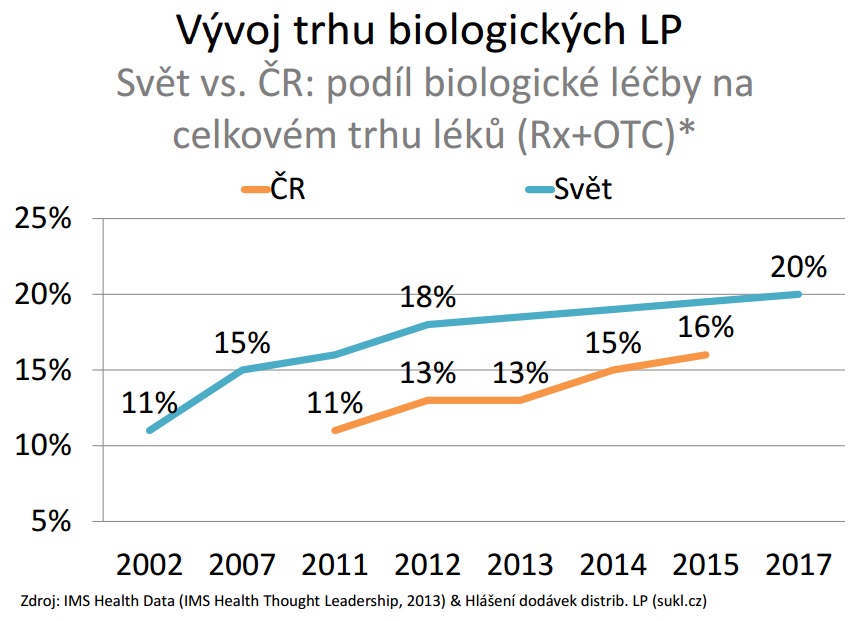
Jako problém vnímá Fínek také to, že dnes EMA bombarduje regulátora registracemi ve zkráceném řízení, velmi často na základě nedostatečné evidence. Lékaři následně tyto molekuly musí sledovat v registrech, aby věděli, jak fungují na české pacienty. „Zvlášť do absurdity je to dovedeno u vysoce inovativních přípravků, protože tím strávíme skoro stejně času jako s léčením nemocných,“ poukazuje Fínek, který také vzhledem k nedostatku zdravotníků apeluje na opuštění kategorie vysoce inovativních léčivých přípravků.
Když mluvíme o lécích, neměli bychom zapomínat ani na ty, kdo je užívají. „Podle Americké onkologické společnosti by měl být pacient seznámen s nákladností léčby a měl by se sám rozhodnout, zda si myslí, že tyto náklady stojí za to, aby mu byl prodloužen život o několik týdnů nebo měsíců. Vůbec se přitom nepočítá s tím, že by se pacient na léčbě aktivně finančně nespolupodílel,“ přibližuje profesor Fínek.
V Česku je ovšem situace diametrálně jiná. „Naši pacienti většinou vůbec nevědí, kolik léčba stojí, a mají pocit, že když ji dostávají bezplatně, nemá žádnou cenu. Nerozumí tomu, že by se o léčbu mělo žádat a že pojišťovna ji někomu může uhradit a jinému ne,“ uvádí Tesařová. Proto by podle ní pro začátek měli být pacienti alespoň informováni o ceně léčby, když už nemáme spoluúčast. Lubomír Chudoba, prezident České lékárnické komory, k tomu dodává, že by také bylo na místě jednoznačně stanovit povinnost pro léčeného, že musí bezpodmínečně dodržovat léčebný režim.
Podle Davida Kasala je přitom jedním ze zdrojů úspor právě vzdělanost pacientů. „Ta je velmi nízká,“ konstatuje Kasal s tím, že neznalost stojí sytém miliony, o prevenci nemluvě. Dalším aspektem je podle poslance spolupráce lékařů tak, aby pacienti neobcházeli po systému a nevynucovali si vyšetření, která nejsou třeba. „S tím souvisí kontrola pojišťoven. Když bude mít pacient dvakrát třikrát stejné vyšetření, ať si ho uhradí,“ dodává Kasal. „Měli bychom se zamyslet nad regulací spotřeby zdravotní péče a spoluúčastí, protože jde o jediný způsob, jak prostředky využívat racionálně. Pokud každému pacientovi nabídneme onen švédský stůl, tak na něm bude za několik let houska se salámem,“ uzavírá Fínek.
Michaela Koubová