Zdravotní pojišťovny neumí svá data o vykázané zdravotní péči a jejich úhradě automaticky provazovat s údaji o svých pojištěncích nebo s jejich klinickými daty. Plátci tím přichází o mnoho cenných informací. Jednou z cest, kterou se tuto, částečně i legislativní, bariéru snaží překonat, jsou bonifikační mechanismy odměňující poskytovatele za kvalitní péči o pacienta. Co pro to musí pojišťovny udělat, popsal na summitu Zdravotnického deníku k technologiím a inovacím ve zdravotnictví na příkladu programu hodnocení kvality dialyzační péče Všeobecné zdravotní pojišťovny ČR (VZP) ředitel odboru úhrad zdravotní péče VZP Jiří Mrázek.
Velké množství dat, které sbírají o vykázané zdravotní péči a jejich úhradě, nedokáží zdravotní pojišťovny automaticky provazovat s údaji o svých pojištěncích nebo s jejich klinickými daty. Jejich propojením by však mohly získat řadu zásadních informací souvisejících například s dostupností nebo kvalitou poskytované péče. Nejde přitom jen o problém technického rázu, ale i legislativního, kdy data, která mohou pojišťovny automaticky shromažďovat, jsou omezena zákonem.
Zdravotní pojišťovny nicméně hledají způsoby, jak propojit informaci o vykázané zdravotní službě s její efektivitou. Jedním z nich jsou tzv. bonifikační mechanismy, kdy plátci odměňují poskytovatele ještě nad rámec standardních úhrad za kvalitně odvedenou péči o pacienta. V rámci těchto programů tak dostávají pojišťovny informace i o vývoji a výsledcích péče, které lze pak na základě předem daných parametrů vyhodnotit a případně bonifikovat.

Takový bonifikační mechanismus zavedla od ledna 2019 Všeobecná zdravotní pojišťovna ČR (VZP) pro poskytovatele dialyzační péče. Vychází z dat uvedených v Registru dialyzovaných pacientů. „Ten jsme si nevybrali náhodou,“ popisuje ředitel odboru úhrad zdravotní péče VZP Jiří Mrázek. „Technologicky i nákladově jde o poměrně homogenní skupinu pacientů, kolem pěti, šesti tisíc. Velká přidaná hodnota je pak ta, že data se sbírají automaticky přímo z přístrojů bez zásahu lidské ruky. Nemohou být tedy nijak zkreslená,“ dodal.
Odměna za kvalitu
Základní princip tohoto bonifikačního programu spočívá v tom, že dialyzačnímu středisku se navýší hodnota bodu za výkon, když zároveň splní dva základní požadavky: hlásí data o výsledcích dialyzační léčby do registru a plní kvalitativní kritéria léčby stanovená odbornou společností – v tomto případě Českou nefrologickou společností.
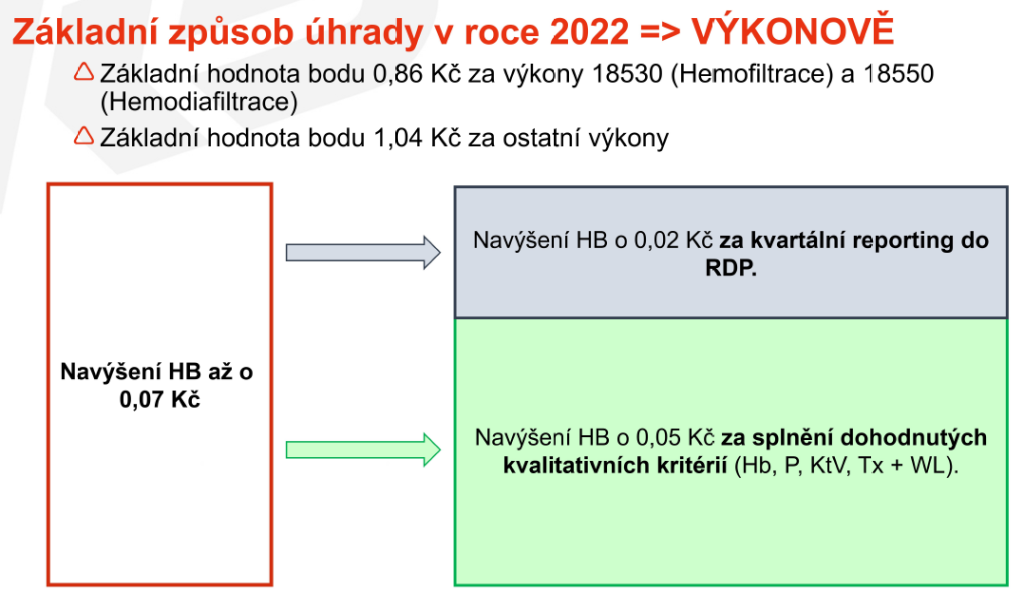
Poskytovatel musí zároveň do registru referovat minimálně 90 procent svých pacientů – pojištěnců VZP ošetřených na daném pracovišti, kteří splnili podmínky pravidelného dialyzačního léčení (pravidelné provádění dialýzy min. 90 dní od zahájení léčby). To si může ze svých dat ověřit sama pojišťovna.
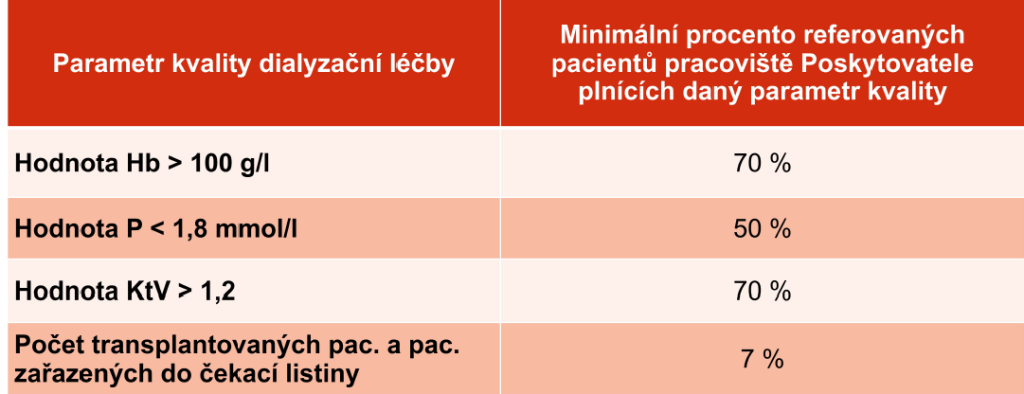
Každé zapojené dialyzační středisko (a podle Mrázka to jsou prakticky všechna) si pak může přímo v registru ověřit aktuální stav svého reportingu a procento pacientů plnících zadaná kritéria. Pro výpočet bonifikací je důležité celoroční hodnocení.
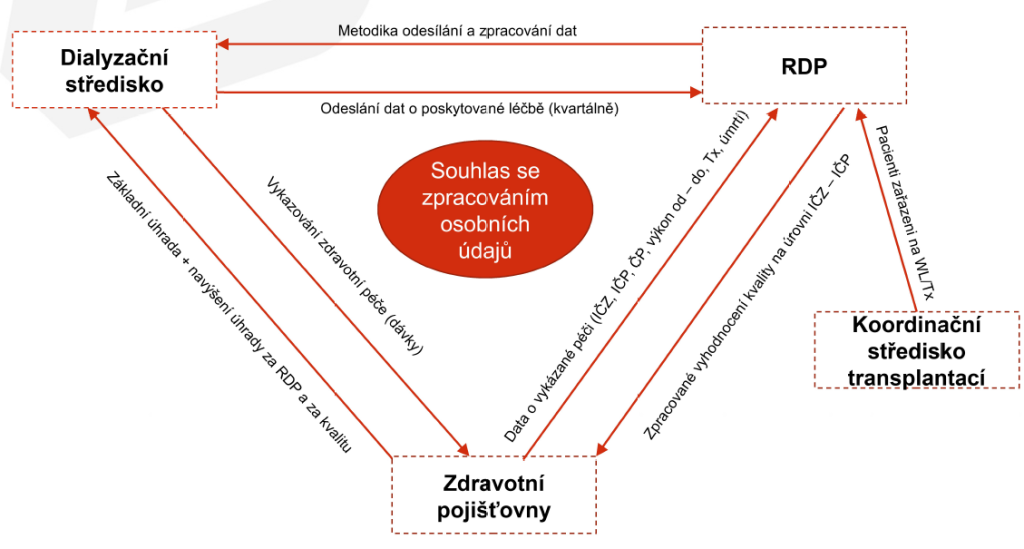
„Dokážeme si pak konkrétního pacienta ztotožnit s jeho technologickými údaji. Data lze škálovat třeba podle věkových skupin, lze přibírat kohorty komorbidit apod.,“ popisuje Mrázek výhody takto sbíraných údajů.
Bez informovaného souhlasu pacienta se to neobejde
Jak již bylo zmíněno, kategorie dat, které mohou pojišťovny sbírat automaticky, jsou vymezené zákonem. Jakékoli předávání informací o pacientovi a poskytované péči nad tento rámec, jako v případě výše popsaného programu, vyžaduje dodržení pravidel na ochranu osobních údajů a souhlas pacienta se zpracováním jeho osobních dat. „A to, pokud se daří jen z části, může být úzkým hrdlem,“ upozorňuje Mrázek.

Pokud tedy má poskytovatel povinnost splnit určité kvalitativní kritérium pro předem určené procento svých pacientů, ale ti mu k tomu nedají svůj informovaný souhlas, má problém. „Naštěstí u pacientů dialýzy se nám daří souhlas získat téměř ve stu procentech,“ konstatuje Mrázek.
Díky bonifikačnímu programu se tak pojišťovna dostane k cenným údajům, které může využít k dalšímu řízení péče. „Hledáme mediány hodnot, modelujeme nebo řešíme možnosti zlepšení cílů v biologických hodnotách hemoglobinu, fosfátu nebo výpočtového koeficientu pro stabilizaci dialýzy,“ dodává na závěr ředitel Mrázek.
Helena Sedláčková
Mohlo by vás zajímat
Foto: Radek Čepelák