Stále je mezi zdravotníky řada těch, kteří si nejsou úplně jisti, co si mají o telemedicíně vlastně myslet. Obvykle si představí konzultaci nebo monitoring pacienta na dálku, nicméně to je teprve začátek. Už i ve zdravotnictví se mluví o nejmodernějších technologických nástrojích, jako jsou nové metody analýz stále rostoucích objemů dat s využitím umělé inteligence či rozšířená realita. Možnosti jsou široké a hranice stále netušené. I proto by se telemedicína měla stát přirozenou součástí výuky na univerzitách a předmětem intenzivního výzkumu. Zvláště, když nabízí cestu, jak zvládnout nastupující epidemii chronických onemocnění.
Začalo to před několika lety tím, že vybraní pacienti dostali přístroje na dálkový monitoring vitálních funkcí a výsledky sdělovali přímo lékaři. Dnes již v Ostravě funguje samostatné telemedicínské centrum, které spolupracuje s Národním počítačovým centrem IT4Innovations při VŠB-Technické univerzitě v Ostravě, jehož superpočítač Karolína polyká a zpracovává objemná data z předoperačních vyšetření a vytváří 3D modely jater konkrétních pacientů. A lékaři nadšeně hovoří o budoucích operacích, kdy se s využitím prvků rozšířené reality propojí laparoskopický obraz s 3D vizualizací.
Takovou cestu ušla od roku 2016 telemedicína ve Fakultní nemocnici v Ostravě. A její současný ředitel Jiří Havrlant ještě před svým jmenováním v roce 2019 stál jako ředitel pro zdravotnictví RBP zdravotní pojišťovny také u prvních telemedicínských projektů realizovaných v nemocnici.
Není reálné, aby potřebné činnosti zajišťoval sám lékař
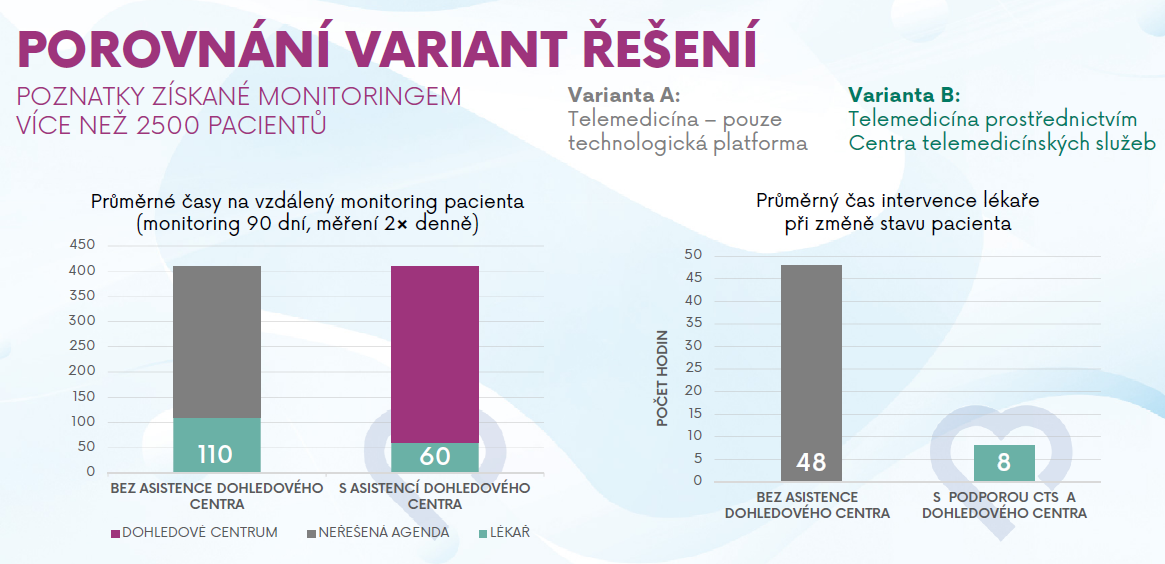
„Nejprve jsme telemedicínu vnímali čistě jako technologickou platformu,“ popsal Havrlant první ostravské telemedicínské krůčky u příležitosti konání Dne zdraví na dálku před dvěma týdny v Ostravě. „Začali jsme s ambulantními specialisty. Pacienti dostali přístroje a komunikovali přímo s lékařem. Očekávané výsledky ani přínosy se však nedostavily,“ přiznal ředitel. Kvůli nízké disciplíně pacientů a technickým problémům dostávali lékaři malé množství mnohdy nesprávně naměřených dat. Chyběla technická podpora, neušetřil se prakticky žádný čas. „Zjistili jsme, že potřebné aktivity není možné ani reálné zajistit pouze lékařem. Průměrný čas na jednoho pacienta při zajištění kompletní asistence monitoringu po dobu 90 dnů činil 425 minut. Tedy kolem sedmi hodin. Přemýšleli jsme, kam to posunout,“ vypráví.
V roce 2016 tak mezi lékaře a jeho pacienta vstoupilo dohledové a klientské centrum pro podporu telemedicínských služeb, dnešní Centrum telemedicínských služeb. Tam činnosti, které lékař časově nezvládá, včetně edukace pacienta, zajišťuje tým biomedicínských inženýrů ve spolupráci s dalšími nelékařskými profesemi.
„A to se ukázalo jako životaschopné a efektivní,“ tvrdí Havrlant. Průměrný čas na vzdálený monitoring pacienta spadl u zapojených lékařů na polovinu. Pracovníci centra navíc dokázali „vytěžit“ prakticky veškerá zaslaná data, samotní lékaři jich byli schopní zpracovat sotva čtvrtinu. Průměrný čas intervence lékaře při změně stavu pacienta spadl ze 48 na osm hodin.
Mohlo by vás zajímat
V rámci dosavadních pilotních projektů centrum monitorovalo celkem 2.500 pacientů. Alarmů, které museli jeho pracovníci řešit, bylo kolem 190 tisíc. V naprosté většině případů se jednalo o technickou podporu, asistenci při snímání hodnot, řešení zameškaných měření či ověřování naměřených hodnot. „Alertů kvůli změně stavu pacienta bylo 11.756 a z toho vyžadovalo asistenci zdravotníka jen 1.096,“ upřesňuje Havrlant a vypočítává jednoznačné přínosy centra: podpora prevence, zvýšení pocitu bezpečí a důvěry u pacienta, včasná intervence, získání většího počtu validních dat, které je možno sdílet, úspora času, snadnější komunikace.
Je to cesta, jak zvládnout epidemii chronických onemocnění
Současné projekty realizované ve spolupráci s RBP zdravotní pojišťovnou se zaměřují na možné finanční úspory v důsledku včasného záchytu chronického pacienta, kterého se podaří díky režimovým opatřením a správnou edukací s využitím vzdáleného monitoringu udržet ve stabilizovaném stavu.
„Průměrný náklad na pacienta s hypertenzí u kardiologa je 37 tisíc korun na rok. Průměrný roční náklad na vzdálený monitoring tohoto pacienta je 12 tisíc korun,“ říká Havrlant. U jiných diagnóz vychází předběžná kalkulace obdobně. Roční náklad na pacienta v péči diabetologa je podle dat RBP 69 tisíc korun, na vzdálený monitoring 24 tisíc korun. Náklad na jednu hospitalizaci hematoonkologického pacienta vychází na 170 tisíc korun, v případě vzdáleného monitoringu je to 13 tisíc korun.
Zatím však stále jde o předpoklady. Na konkrétní výsledky projektů je třeba si ještě počkat nejméně do příštího roku (podrobněji jsme o nich psali zde). Nicméně již teď aktuálně lze tímto způsobem a poměrně levně sledovat saturaci kyslíkem u pacientů s potvrzenou nákazou covidem-19 v domácí péči. Průměrné náklady na hospitalizaci covidového pacienta na jednotce intenzivní péče přitom dosahují kolem 580 tisíc korun.
Podle Havrlanta by se tyto postupy měly stát standardní součástí managementu chronických nemocí. „Pacient se včas zachytí. Dostane se mu adekvátní a finančně efektivní léčby a ušetřené peníze se mohou poslat tam, kde jsou potřeba. Třeba do léčby onkologických pacientů,“ je přesvědčený ředitel. Podle něj jde o cestu, jak při stále narůstajících počtech pacientů podchytit blížící se epidemii chronických onemocnění.
Podobná telemedicínská centra jako to ostravské postupně nyní vznikají i v dalších krajích, třeba ve Zlínském či Ústeckém. Další jsou ve spolupráci s jinými fakultními nemocnicemi v plánu do dvou let. Tato regionální centra by se měla sdružovat pod nově vzniklým Národním centrem telemedicínských služeb. V současné době se do roku 2023 počítá s celkem pěti centry, včetně Prahy a Brna. Ta by měla zpřístupnit telemedicínu až pěti milionům pacientů.
Výzva pro vědu a výzkum
Telemedicínská centra však mají ještě další zásadní roli, a to ve vědě a výzkumu a obecně zkoumání možností a technologických hranic tohoto typu služeb. Ostravské centrum v současné době spolupracuje, jak již bylo zmíněno v úvodu tohoto článku, se svým sousedem VŠB-Technickou univerzitou v Ostravě. Jejich Karolina, jeden ze čtyři místních superpočítačů, zpracovává objemné soubory zdravotních dat a naznačuje, kam by se telemedicína mohla do budoucna vydat. V rámci vteřin je v současnosti schopen v poloautomatickém režimu zpracovat 3D obraz jater ze zaslaných předoperačních CT snímků a magnetických rezonancí.
„Nyní máme vizi, že bychom ten obraz dostali na operační sál do zorného pole chirurga,“ popisuje náměstek ředitele pro vědu, výzkum a výuku FN Ostrava Petr Vávra. „Chceme promítat na povrch jater jednotlivé struktury z předoperačních vyšetření stejně jako samotné léze,“ rozvíjí dále svou představu aplikace rozšířené reality v chirurgii. V budoucnu by rád celý proces zautomatizoval a měla by vzniknout robustní infrastruktura, která by data umožňovala zasílat přímo na operační sál.

Podobné projekty přirozeně nabízí široké uplatnění pro nejen mladé vědce z ostravských univerzit. „Potřebujeme vědecké studie, které prokáží využitelnost a ekonomický přínos telemedicíny v jednotlivých oblastech. Potřebujeme testovat čidla a další snímací zařízení. Vyřešit nabíjení, protože pravidelné snímání a dobíjení přístroje znemožňuje kontinuální monitoring. Je třeba zkoumat nové indikace. Hledat nové algoritmy pro hodnocení nasbíraných dat, kterých bude tolik, že nebude v lidských silách je vyhodnocovat,“ vypočítává proděkan pro vědu a výzkum Lékařské fakulty Ostravské univerzity David Školoudík, jaké vědecko-výzkumné možnosti se nabízí.
Již medici musí o telemedicíně něco vědět
V současné době se na fakultě připravuje projekt jakési telemedicínské ordinace, kde budou bez přítomnosti lékaře pacientovi nasazeny potřebné snímače. Dále například projekt kontinuálního sledování pohybu končetin u pacientů, kterým hrozí pád z lůžka nebo při rehabilitaci, nebo saturace kyslíkem pomocí implantovatelného čipu.
„Přitom stále tu je mnoho doktorů, kteří neví, co si mají pod pojmem digitální nebo telemedicína představit. Či to vnímají jen velmi úzce,“ hořekuje Školoudík. Podle něj je proto nejvyšší čas to změnit a zakomponovat telemedicínu do systému vzdělávání zdravotníků na univerzitách.
„Medici by již během pregraduální výuky měli být v rámci klinických předmětů seznámeni s využitelností telemedicíny a možnými indikacemi,“ naléhá proděkan. Pro nastupující generaci lékařů i nelékařů uvyklých moderním technologiím bude navíc snadnější se těmto novinkám učit. Je proto důležité je s nimi začít seznamovat co nejdřív. „Telemedicína se stále vyvíjí a udržet trend bude namáhavé,“ uzavírá Školoudík.
Helena Sedláčková