Počátkem nového roku vstoupila v platnost novela zákona o veřejném zdravotním pojištění, která zavádí několik důležitých změn v oblasti lékové politiky. Připravit se na ně museli všichni, kterých se to týká – Státní ústav pro kontrolu léčiv (SÚKL), ministerstvo zdravotnictví, zdravotní pojišťovny, výrobci (držitelé rozhodnutí o registraci léčivého přípravku) nebo i pacientské organizace. O nejde jen o nový způsob rozhodování o výši a podmínkách úhrady léků pro vzácná onemocnění, o nichž se v této souvislosti mluví nejčastěji. Pojďme si připomenout i některé další úpravy.
Mezi nejznámější, a i na stránkách Zdravotnického deníku často popisové, změny, které od ledna přináší novela zákona o veřejném zdravotním pojištění, patří nepochybně zavedení nového mechanismu, jak do standardních úhrad z prostředků veřejného zdravotního pojištění zařadit i léky pro vzácná onemocnění (orphany).
Připomeňme, že až do konce loňského roku se k nim pacienti dostávali zdlouhavou cestou mimořádné úhrady prostřednictvím individuální žádosti podle paragrafu 16 zákona o veřejném zdravotním pojištění. Jeho novela však u těchto léků zavádí zvláštní schvalovací řízení, do něhož se vedle SÚKL zapojuje i kolektivní poradní orgán ministra zdravotnictví složený ze zástupců státu, zdravotních pojišťoven, odborné veřejnosti a pacientů. Ten bude mimo jiné posuzovat i tzv. měkká kritéria jako je například celospolečenský význam možnosti ovlivnění nemoci. Stanovisko této skupiny, resp. ministra zdravotnictví musí pak SÚKL při svém konečném rozhodnutí o výši a podmínkách úhrady respektovat.
Dočasná úhrada u VILP až pět let
K dalším významným úpravám se řadí ty týkající se moderních vysoce inovativních léků (VILP). Jde o přípravky, u nichž není ještě k dispozici dostatek údajů pro vyhodnocení jejich nákladové efektivity nebo o výsledcích léčby při jejich použití v klinické praxi. Nicméně pokud dostupná data průkazně ukazují na přínos preparátu při léčbě vysoce závažného onemocnění a splňuje-li lék další zákonné podmínky, může SÚKL stanovit tzv. dočasnou úhradu, a to na tři roky (původně to bylo o rok méně) s možností prodloužení o další dva roky. Tato lhůta by měla zajistit již dostatek času k zajištění potřebné klinické evidence v podmínkách ČR.
Novela také stanoví povinnost výrobce (držitele rozhodnutí o registraci) hradit rozléčeným pacientům terapii i v případě ukončení dočasné úhrady. A to do doby, než budou převedeni na srovnatelně účinnou a bezpečnou léčbu hrazenou ze zdravotního pojištění, nikoli však po dobu delší než 24 měsíců.
A jak vloni na konferenci Zdravotnického deníku k ekonomice zdravotnictví upozornil Pavel Mlynář, vedoucí oddělení léčiv a zdravotnických prostředků České průmyslové zdravotní pojišťovny, mění se také pravidla ohledně sběru dat. „Úhrada za sběr a předání dat z registru VILP a léků pro vzácná onemocnění se nově přenáší na zdravotní pojišťovny. Doposud to bylo na držitelích registrace,“ konstatoval. To však může podle něj fungovat jen za situace, kdy je dobře nastavený eHealth. „Teď je ale ještě brzo, systém není připraven,“ varoval. Podle něj by tak sběr dat měl jít stále za výrobci, protože oni sami mají komerční zájem na tom lék uvést na trh.
Mohlo by vás zajímat
Stále chybí úprava léků pro nemocniční použití
Další novinkou, která se týká „vilpových“ léků i orphanů, je podle Mlynáře povinnost pojišťovny a držitele registrace uzavřít smluvní ujednání limitující rizika. Náklady na úhradu těchto přípravků by totiž neměly překročit výši uvedenou v analýze dopadu do rozpočtu. Pokud se tak stane, je držitel povinen náklady, jež překročí předpokládanou výši úhrady, podle tohoto ujednání kompenzovat.

Mlynář ocenil, že novela zařadila do standardního správního řízení i léčivé přípravky pro moderní terapie (například somatobuněčnou terapii). „Dříve se dostávaly do úhrad formou opatření obecné povahy. Podle novely to bude jinak a moderní přípravky bude možné posuzovat ve standardním řízení, které je pro všechny účastníky příjemnější,“ vysvětlil.
Co by však podle něj v zákoně o veřejném zdravotním pojištění mělo být a stále není, je způsob úhrady léčivých přípravků určených výhradně pro použití v nemocnici, jako jsou například genové terapie. Ty mají být ze zákona hrazeny v ekonomicky nejméně náročné variantě. „Je to velká mezera, protože zde zcela absentuje komplexní hodnocení regulátora. To pak chybí i při domlouvání risk-sharingových smluv (mezi držiteli registrace a zdravotními pojišťovnami), které limitují rizika a vysoké dopady do rozpočtu,“ vysvětlil.
Končí povinný pětiletý interval pro hloubkové revize
Ředitelka SÚKL Irena Storová na zmiňované konferenci Zdravotnického deníku také ocenila, že novela odstranila povinný pětiletý interval pro tzv. hloubkové revize. Ty provádí SÚKL, který zkoumá, zda maximální cena a výše a podmínky úhrady léku jsou stanoveny účelně. „Chtěli bychom hloubkové revize zahajovat jen tehdy, pokud to ukáže medicínská nebo klinická potřeba nebo z ekonomických důvodů. Tedy pokud tam bude vyhlídka úspory z prostředků veřejného zdravotního pojištění nebo širší dostupnosti přípravku,“ upřesnila Storová.
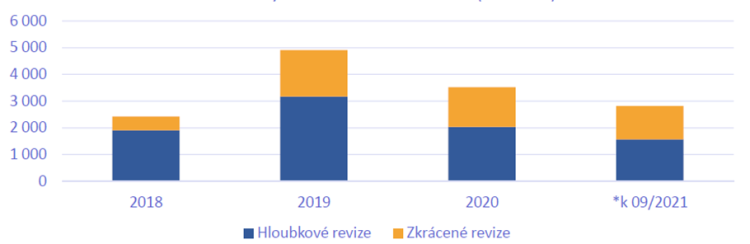
A jako příklad uvádí efekt, jaký má na trh vstup biosimilárních přípravků (alternativ originálních biologických léků vyráběných s pomocí živých buněk), kdy klesá cena a stoupá počet léčených pacientů. „Zde je evidentní, že efekt, který to má mít, je naplněn a za to jsem velmi ráda,“ dodala Storová. A odhaduje, že v roce 2021 dosahovaly úspory z vykonatelných (vynutitelných) hloubkových revizí již přes miliardu korun.

Za zmínku také stojí, že novela zákona o veřejném zdravotním pojištění napravuje nedostatek předchozí úpravy, kterým je absence informací o reálné dostupnosti potravin pro zvláštní lékařské účely (například pro určité diety). Ty podléhají úhradové a cenové regulaci stejně jako léky a podle stanoviska ministerstva zdravotnictví je SÚKL povinen mít informace o jejich dostupnosti. Jak však upozornila ředitelka odboru léčiv a zdravotnických prostředků ministerstva zdravotnictví Daniela Rrahmaniová, až do loňského roku se SÚKL neměl jak k těmto informacím dostat. To se však s novelou změnilo. „Nově mají výrobci a dovozci povinnost hlásit, co a v jakém objemu dodávají na trh,“ uvedla Rrahmaniová.
Helena Sedláčková