Zemřít doma a bez bolesti bylo doposud pro mnohé pacienty pouhým přáním, které se většinou nenaplnilo. S pilotním projektem domácích hospiců, který vznikl ve spolupráci s VZP, se ale tato možnost pomalu začíná otevírat. Data potvrzují, že kolem 95 procent zapojených pacientů skutečně dožilo doma tak, že se dařilo tlumit symptomy a nemocní netrpěli. Vzhledem k tomu, že s výsledky byly spokojeny všechny zapojené strany, poběží projekt v rozšířené formě také příští rok. Od roku 2018 pak lze očekávat, že vstoupí do standardních úhrad. Tématu mobilní paliativní péče se věnoval seminář, který proběhl na začátku listopadu v Poslanecké sněmovně.
Dnes více než polovina lidí umírá na lůžkách akutní intenzívní péče; 47 procent z nich je přijato neodkladně. Celých 90 procent těchto hospitalizací jsou z důvodu komplikací a progrese závažných chronických onemocnění. Tři čtvrtiny pacientů byly v posledním čtvrtroce života hospitalizovány, z toho 14 procent lidí (tj. cca 15 tisíc) skončilo na lůžku v nemocnici minimálně třikrát. „Významné části těchto hospitalizací by se zřejmě dalo předejít, pokud bychom lépe plánovali a organizovali péči. Nejde jen o to jí předejít a zefektivnit péči ve smyslu ušetřit, ale také zlepšit kvalitu života těchto lidí – dát jim prostor rozhodovat o tom, kde a jak žijí s nemocí. To zdravotní systém v České republice neumí, ale myslím si, že to umí mobilní specializovaná paliativní péče,“ říká předseda České společnosti paliativní medicíny ČLS JEP Ladislav Kabelka.
Od projektu mobilních hospiců si ovšem jeho tvůrci slibovali i něco dalšího – totiž zmapování toho, jaká je v oblasti umírání doma realita. Na toto téma sice byly provedeny průzkumy zaměřující se na to, co by lidé chtěli, ty ovšem podle Ladislava Kabelky nemusí být úplně vypovídající v tom, jak skutečně v závěru života budeme volit. „Lidé, kteří odpovídali, reagovali prvoplánově, rychle, možná ani řada z nich nepřemýšlela, na co odpovídají. Pokud totiž nemáme chronickou nemoc a neblížíme se k závěru života, vidíme problematiku trochu jinak. Na otázku tak zkratkovitě odpovídají, že by chtěli umřít mezi svými blízkými, v klidu, bezpečně, dostatečně ošetřeni, bez bolesti, a když to bude fungovat, tak důstojně – a pokud to fungovat nebude, eventuálně eutanázie. Pilotní projekt je důležitý z toho kontextu, že nám ukazuje, co lidé prožívají,“ vysvětluje doktor Kabelka.
Předání pacienta do paliativní péče u nás má do ideálu daleko
I když se první snahy o mobilní hospice objevovaly už před více než deseti lety, realizace projektu nebyla snadná. „Jedním ze základních předpokladů je rozpoznat, že pacient patří do paliativní péče. V českém prostředí jsme projekt roubovali na naprosto nepřipravený systém. Varianta, že nám někdo připraví pacienta, hovoří s ním a včas a kultivovaně ho předá do paliativní péče, je u nás zatím bohužel nereálná,“ načrtává Kabelka.
Jak vlastně funguje mobilní specializovaná paliativní péče? Mobilní hospic by měl v podstatě zajistit domácí hospitalizaci, tedy nepřetržitou komplexní péči poskytovanou multidisciplinárním týmem. Ta se zaměřuje nejen na umírajícího pacienta, ale také na jeho rodinu. Cílem pilotu přitom bylo doprovození alespoň 80 procent pacientů v domácím prostředí, zabránění hospitalizacím a dosažení trvalé udržitelnosti služby, tedy zařazení do systému úhrad.

Vstup do projektu měl pochopitelně i svá omezení (viz kritéria v boxu), z nichž podstatná byla přítomnost osoby, která se bude o pacienta starat. Obvykle šlo o člena rodiny, ve výjimečnějších případech i ošetřovatelku. Do pilotu se mohli dostat pacienti s aktivním onkologickým onemocněním po ukončení protinádorové léčby, lidé s pokročilou geriatrickou křehkostí a vysokým rizikem geriatrické deteriorace, s těžkou demencí, pacienti po traumatu mozku či různých formách mozkových příhod, s orgánovým selháním, pokročilým stadiem CHOPN či pokročilým neurodegenerativním onemocněním. Přes 88 procent pacientů zařazených do studie ovšem nakonec zemřelo na zhoubné novotvary, necelých osm procent na srdeční onemocnění, zbytek z jiných příčin.
Osm zapojených poskytovatelů zároveň upravilo své týmy tak, aby odpovídaly všem požadavkům. Tým totiž musí čítat 1,2 úvazku lékaře, z čehož 0,2 úvazku je lékař se specializací v oboru paliativní medicína nebo paliativní medicína a léčba bolesti, dále pět sester a zajištěna je také psychologická, duchovní a sociální podpůrná péče. Tým spolu sdílí elektronickou dokumentaci pacienta a společně se podílí na rozhodování o péči. Z toho je patrné, že jde o mnohem komplexnější službu, než kterou poskytují agentury domácí péče v kombinaci s praktikem. Bez lékaře za zády totiž může sestra s odborností 925 jen obtížně reagovat na měnící se klinický stav pacienta, nemluvě o tom, že má omezené kompetence a i její návštěvy by měly být indikovány lékařem. Za těchto podmínek tak péče o terminálně nemocného, zejména pak nestabilního, nezřídka končí hospitalizací.
Únava ano, bolest ne
Pilot odstartoval v dubnu loňského roku. Nasbíraná data pak VZP na konci letošního února předala Ústavu zdravotnických informací a statistiky, který je nezávisle vyhodnotil. Podle náměstka pojišťovny Petra Hoňka bylo přitom vyjednávání s odbornou společností, které projektu předcházelo, dlouhé (konkrétně se konalo 16 zasedání), díky tomu se však podařilo jednotlivé body vydiskutovat a najít rozumný kompromis mezi poskytovateli péče a VZP. Zároveň byla nastavena jasná měřitelná kritéria udávající, kdy lze projekt považovat za úspěšný.
VZP hradila péči v pilotu na základě dvou agregovaných výkonů – péče o nestabilního pacienta a péče o nestabilního pacienta se závažnými symptomy. K úhradě se již nepřipočítávají materiály, léky, doprava ani péče vyžádaná u jiných poskytovatelů, vše tak zajišťuje paliativní tým. Průměrná úhrada za ošetřovací den činila 1350 korun. Ze zkušeností z pilotu přitom vyplývá, že minimální počet pacientů tak, aby bylo možné tým mobilní specializované paliativní péče zaplatit, je 12. Připomeňme ovšem, že úhrada pojišťovny nepokrývá všechny náklady mobilního hospice, nýbrž zhruba tři čtvrtiny (psali jsme např. také zde) – reálné náklady se pohybují okolo 1900 korun za pacienta za den.
Jak pilot dopadl? Jeho vyhodnocení provedl ÚZIS, který dospěl k tomu, že mobilní hospice ve studii dokázaly dochovat pacienta v domácím prostředí až do smrti v 92 až 97 procentech případů – byly tedy podstatně úspěšnější než minimální vstupní předpoklad. Z 327 pacientů v pilotu tak 310 zemřelo doma, šest bylo přeloženo do kamenného hospice, u šesti se stav zlepšil a byli předáni do péče praktického lékaře a pět jich bylo přeloženo do nemocnice. „Z mého pohledu jde o individuální případy, kde už rodina péči o umírajícího nezvládala a podobně,“ říká k tomu Jan Švancara z ÚZIS, který se na vyhodnocení podílel.
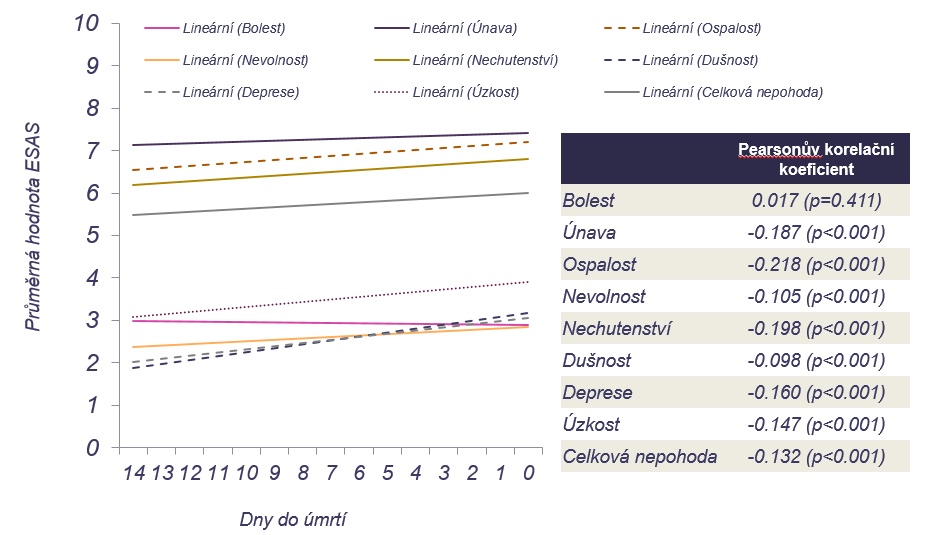
Dalším výstupem studie bylo, že mobilní hospice dokázaly v závěru života pacientů se zhoršujícími se symptomy účinně tlumit bolest a zachovat kvalitu života. Ukázalo se přitom, že zatímco ostatní symptomy s blížícím se úmrtím mírně rostou, bolest zůstává na stejné úrovni či dokonce mírně klesá.
Oproti jiným pacientům žádné náklady navíc
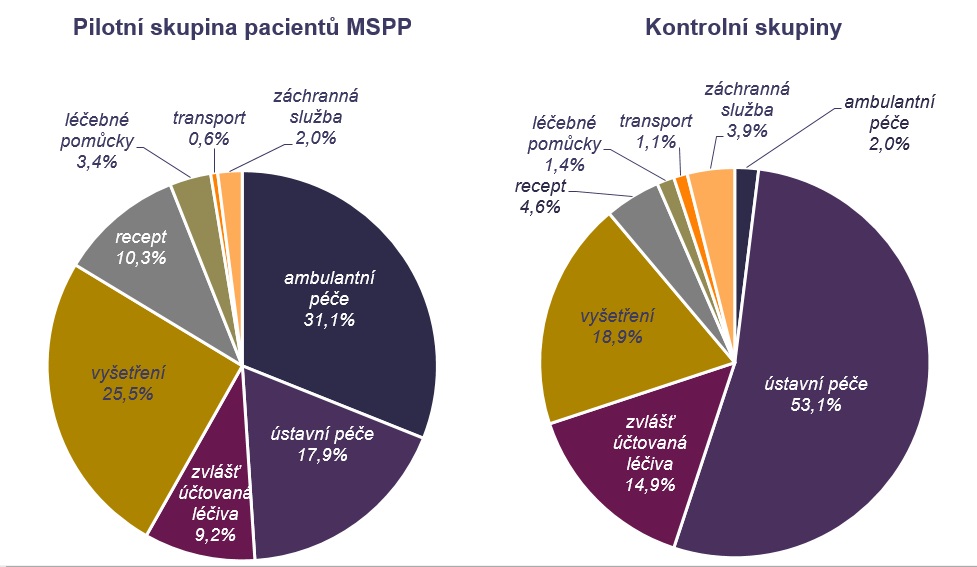
Posledním zjištěním bylo, že péče není nákladnější než u pacientů mimo pilot. Kontrolní vzorek VZP přitom čítal přes 66 tisíc pacientů, díky čemuž mohlo k pilotu vzniknout 300 kontrolních skupin. ÚZIS tak zanalyzoval vedle pacientů v pilotu také kontrolní vzorek, na němž se ukázalo, že v závěru života dochází k výraznému nárůstu vykázaných nákladů na zdravotní péči, což je dáno vysokým počtem akutních hospitalizací několik dní před smrtí. V posledních dnech života také silně narůstají vykázané náklady na záchrannou službu. „Je na místě uvažovat o tom, jaký přínos pro pacienta tato akutní hospitalizace může či nemůže mít,“ poukazuje Švancara.
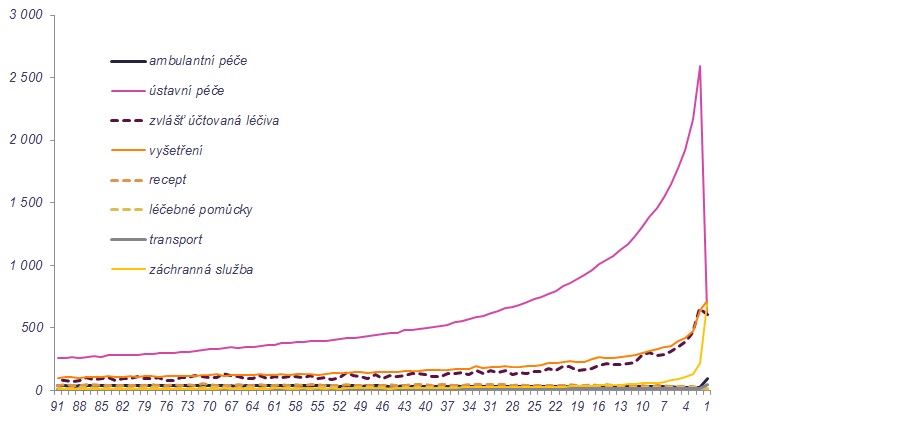
Oproti tomu u pacientů v pilotu se náklady za péči v posledních třech měsících života držely na konstantní úrovni (pilot zahrnoval maximálně posledních 30 dní). Průměrné náklady vykázané za jeden den v posledním měsíci života pacientů v péči mobilního hospice tak činily 1316 korun, zatímco průměrné náklady na jeden den v závěru života v kontrolních skupinách byly 1632 korun. Bohužel to ovšem neznamená, že by VZP oněch víc jak 300 korun ušetřila a mohla jí dát na další péči. „Způsob úhrad v lůžkové zdravotnické péči je poměrně komplexní – vstupuje tam DRG a paušály, takže je to určitým způsobem zkresleno. Tím nechci zpochybňovat, že náklad jako takový je ve finále nižší,“ přibližuje Petr Honěk. Pro pojišťovnu je proto více vypovídající srovnání s kamennými hospici, kde se náklady za pacienta pohybují mezi 1100 až 1400 korunami za den – což je s úhradou mobilním hospicům srovnatelné a pro pojišťovnu tak jde o přínosné rozšíření spektra poskytované péče.
Faktem zároveň je, že sama VZP si projekt velmi chválí. „Jde o jeden z nejúspěšnějších pilotů, co se týče organizace. Byť jsme v projektu zůstali jedinou zdravotní pojišťovnou, jsem za něj rád. Bezesporu tu je společenská poptávka po tom, že lidé chtějí umírat v domácím prostředí. Pojišťovna by jim to měla umožnit a péči rozvíjet,“ konstatuje Honěk. Dodává zároveň, že projekt i po předání dat ÚZIS pokračuje do konce letošního roku a následně bude rozšířen. Do 21. října přitom bylo nahlášeno už 583 pojištěnců, což je necelých 80 procent limitu, a průměrná délka péče se pohybuje kolem 16 dnů. Náklady VZP zatím činily 12 milionů korun.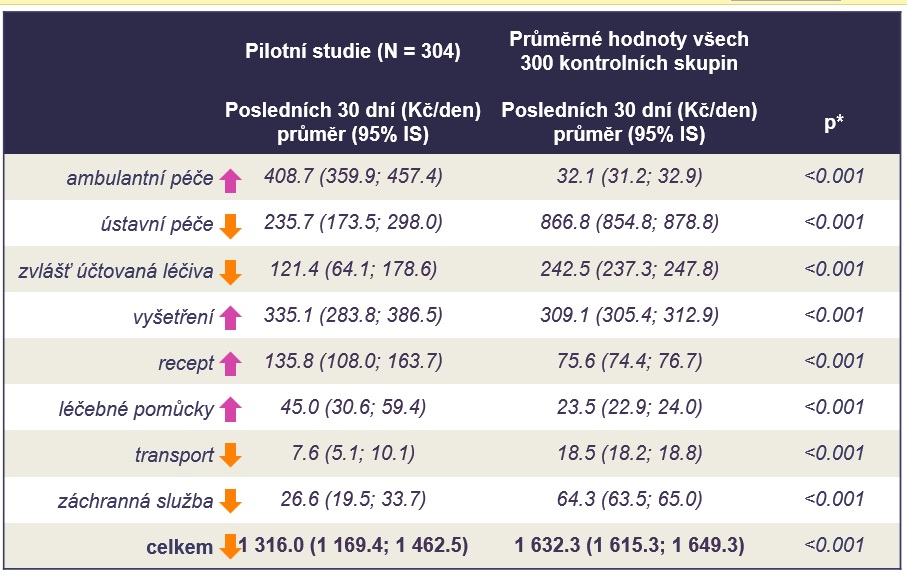
Pacienty ve zlepšeném stavu není kam přeložit
„Dalším logickým krokem ze strany zdravotní pojišťovny je pokračování pilotu s rozšířením poskytovatelů. Z pozice analytika bych řekl, že by bylo dobré, aby došlo k rozšíření počtu poskytovatelů, aby se zamezilo, že budou selektovány určité skupiny pacientů nebo bude vzorek pilotního programu regionálně diferencovaný oproti běžné populaci. Mělo by se zamezit výběru, který by mohl výsledky zkreslit,“ myslí si Jan Švancara.
Touto cestou chce jít i samotná VZP. Ta proto plánuje v příštím roce rozšířit jak počet poskytovatelů v projektu tak, aby bylo alespoň po jednom v každém kraji, tak i množství zařazených pacientů. „Předpokládáme diskusi o částečném zohlednění úhrady u pojištěnců, kteří přesahují 30 denní lhůtu, a to zejména u dětských pacientů, kde podle nás může potřebná intenzivní paliativní péče trvat i déle,“ dodává Honěk.
Výše zmíněné 30 denní omezení setrvání v pilotu znamená, že tým musí na začátku odhadnout prognózu. „U neonkologických diagnóz je odhad složitý. Prognóza u těchto pacientů není jen biologická záležitost vývoje onemocnění, ale do značné míry záleží na léčebných rozhodnutích – plán paliativní péče tak má zásadní důležitost,“ uvádí Ondřej Sláma, vědecký sekretář odborné společnosti a lékař na Masarykově onkologickém ústavu.
Poukazuje přitom na paradox, že jako nepříznivý důsledek bylo v pilotu hodnoceno nejen přeložení pacienta do nemocnice, ale i jeho zlepšení s tím, že byl stav špatně odhadnut. Měl by proto existovat nástroj, díky němuž by šlo po 30 dnech přehodnotit, zda pacient péči ještě potřebuje či ne – jinak se bude stávat, že budou do péče selektivně zařazováni jen někteří pacienti, u nichž je patrné, že jsou v posledních dnech života. V souvislosti s tím je podle Slámy na místě také odborná diskuse týkající se případného rozšíření diagnóz, které by z péče mohly profitovat. Marek Uhlíř, ředitel domácího hospice Cesta domů, k tomu dodává, že dnes mobilní hospice ani nemají pacienty, kteří se zlepší, komu předat – praktici je do péče nechtějí, ambulance paliativní medicíny obvykle nejsou dostupné a agentury domácí péče nestabilního pacienta vyžadujícího péči 24 hodin denně také zvládnou velmi obtížně.
Hospice jsou jen malá část paliativní péče. Přidat musíme i ve zbytku
Další plány jsou takové, že bude snaha péči zařadit od roku 2018 do standardních úhrad pojišťoven. „To, jak se vyvíjí projekt, je nejpřirozenější cesta, jak se dobrat úhrady. Po tomto testu může buď odborná společnost, nebo podle nové úpravy zákona 48 i pojišťovna, předložit návrh nového výkonu, případně ošetřovacího dne, na pracovní skupinu k seznamu zdravotních výkonů, která zasedá jednou měsíčně. Máme na to tedy půl roku, sedm měsíců, kdy bychom na tom mohli společně pracovat. Když je to předjednáno a otestováno s pojišťovnou, je to ideální – nic totiž nebrání tomu, aby výkon skupinou prošel. Většina výkonů se zadrhne na rozdílných představách předkladatelů a těch, kdo to pak mají platit. Pokud skupina hlasuje konsenzuálně, je zařazen do další vyhlášky,“ nastiňuje ředitelka odboru dohledu nad zdravotním pojištěním na ministerstvu zdravotnictví Helena Rögnerová.
Jak by ideálně měla péče vypadat do budoucna? Podle Ondřeje Slámy by bylo na místě, aby na sto tisíc obyvatel fungoval jeden mobilní paliativní tým. Zároveň by bylo vhodné, aby se paliativní péče nevztahovala jen na posledních pár týdnů života, ale probíhala souběžně s kurativní léčbou po delší dobu (o tomto moderním pojetí paliativní péče si můžete přečíst zde). K tomu by měly sloužit ambulance paliativní medicíny (odbornost 720), které by ideálně fungovaly pod poskytovatelem mobilní hospicové péče.
„Ani lůžkové, ani mobilní hospice neřeší téma paliativní péče v Česku definitivně – řeší ho z deseti či patnácti procent. Pak je tady řada dalších oblastí, kde se musíme posunout dál. Ambulance nejsou jen otázka terénní péče, ale také konsiliární nemocniční paliativní péče. Pokud se v tom neposuneme, budou mobilní hospice na řadu let jen výkřikem v systému a my se k tomu budeme muset vracet znovu,“ uzavírá Ladislav Kabelka.
Michaela Koubová



